Friday, April 14, 2006
pensamiento
Vivir con FIBROMIALGIA implica aprender a decir NO sin tener sentimiento de culpa, es aprender a ahorrar nuestras energías para poder rendir en "apariencia normal" ante una sociedad que no entiende que estamos ATRAPADOS en un cuerpo que sufre y a aceptar las dudas de los demás sobre lo que sentimos
Saturday, April 08, 2006
Criterios diagnósticos de fibromialgia
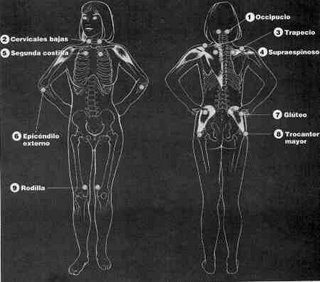
Criterios diagnósticos de fibromialgia
Dolor difuso (durante tres meses por lo menos)
- Se considera que el dolor es difuso cuando se localiza tanto en el lado derecho como en el izquierdo del cuerpo y por arriba y por debajo de la cintura.
- También debe haber dolor en el esqueleto axial (columna cervical, tórax anterior, columna dorsal o región lumbar). El dolor del hombro y de la región glútea se considera como dolor de cada lado afectado. Se considera que el dolor lumbar es dolor del segmento inferior.
A la palpación digital (fuerza aproximada de 4 kg), debe haber dolor (no sólo hipersensibili dad) en 11 de los 18 puntos dolorosos por lo menos:
- Occipucio Bilateral, en la inserción del músculo suboccipital
- Cervicales bajas Bilateral, en las caras anteriores de los espacios intertransversos en C5-C7
- Trapecio Bilateral, en el punto medio del borde superior
- Supraespinoso Bilateral, en sus orígenes, por arriba de la escápula, cerca del borde interno
- Segunda costilla Bilateral, en las segundas uniones costocon- drales, justo al lado de las uniones en las superficies superiores
- Epicóndilo externo Bilateral, 2 cm por debajo de los epicóndilos
- Glúteo Bilateral, en los cuadrantes supe riores externos de los glúteos, en el pliegue anterior del músculo
- Trocánter mayor Bilateral, por detrás de la prominencia tro- cantérica
- Rodilla Bilateral, en el tejido subcutáneo de la parte interna, por arriba de la línea de la articulación.
Texto adaptado con autorización de Wolfe F, Smythe HA, Yunus MB, et al. The American College of Rheumatology 1990 criteria for the classification of fibromyalgia: Report of the Multicenter Criteria Committee. Arthritis Rheum 1990;33:160-172.
.
articulo de fibromialgia del DR. ROBERT M. BENNETT, DR. GLENN A. McCAIN
DR. ROBERT M. BENNETT, DR. GLENN A. McCAIN
Fibromialgia: Diagnóstico y tratamiento
A las personas que padecen fibromialgia les duele todo el cuerpo. Necesitan que usted comprenda su enfermedad, que desee probar una combinación de métodos terapéuticos y que adopte una actitud positiva hacia el pronóstico.
La causa de la fibromialgia sigue siendo desconocida, y se considera que este síndrome es un grupo de signos y síntomas en vez de una enfermedad separada. Mas el dolor que estos pacientes experimentan es real, así como su necesidad de una atención médica comprensiva y adecuada.
Las personas con fibromialgia tratan de apegarse a todo lo que el médico les indica. Pese a que usted no puede curarlas, una combinación de métodos (ejercicio, medicamentos, fisiote-rapia, relajación y otras técnicas que modifican los hábitos) les ayudará a hacer frente a su enfermedad y a vivir una vida productiva. Usted puede ayudarles aun más al proporcionarles información acerca de su enfermedad, ofrecerles asesoramiento y ponerlos en contacto con grupos de apoyo. Aquellos cuya enfermedad sea muy debilitante deberán ser enviados a programas formales de rehabilitación o de control del dolor.
Los siguientes indicadores diagnósticos y terapéuticos están dise ñados para ayudarle a usted a enfocarse rápidamente en el problema y a colocar al paciente en el camino hacia el control del dolor y el bienestar relativo. Véalos como los "18 puntos dolorosos" de la fibromialgia.
El mejor indicio En la actualidad, la fibromialgia es un síndrome preciso y fácil de identificar. La naturaleza difusa y profunda del dolor en todo el sistema musculoesquelético es su característica principal y contribuye a distin guir a la fibromialgia del síndrome de fatiga crónica. De no ser por ello, existe una superposición considerable entre estos dos padecimientos: Cerca del 90% de los pacientes con fibromialgia refieren fatiga, y ya sea el dolor o la fatiga puede ser la molestia predominante. 1
No existe un estudio por imágenes ni una prueba sanguínea para diagnos ticar la fibro-mialgia, pero los criterios diagnósticos elaborados por el American College of Rheumatology en 1990 son ahora bien aceptados (véase "Criterios diagnósticos de fibro -mialgia" y la Figura 1). Estos criterios esta blecen que 11 de 18 sitios anatómicos iden tificados (nueve sitios que van en pares) son dolorosos a la palpación en la fibromialgia. 2 El problema es que la evaluación no es totalmente objetiva.
¿Cuánto duele un punto doloroso? Los 18 puntos dolorosos identificados suelen localizarse en las zonas en donde los músculos se unen a los ligamentos o a los huesos. En estos sitios, es más probable que los músculos sufran tensión. Aplique sólo la presión suficiente (unos 4 kg) para que la uña de su dedo pulgar adquiera un color blanco. Para hacer el diagnóstico es necesario que el paciente sienta dolor, no sólo hipersensibilidad, cuando usted aplica ese grado de presión. Por tanto, es importante comprender lo que el paciente percibe como hipersensibilidad y lo que percibe como dolor.
Si usted no aprendió la técnica de exploración en la escuela de medicina, asista a un curso de postgrado o consulte a un reumatólogo de su localidad.
Fármacos
Mencionados
En este artículo
Amitriptilina Carbidopa/levodopa Clonacepam Ciclobenzaprina Desipramina Doxepin Fluoxetina Imipramina Paroxetina Procaína Sertralina Trazodona Venlafaxina Al llevar a cabo la exploración, es conveniente palpar otros sitios dis tintos de los 18 puntos dolorosos. A algunas personas les duelen casi todos los músculos, pero suele haber menos sensibilidad sobre la parte central del músculo que en su inserción ósea o tendinosa. En ocasiones, esta observación se utiliza para definir los puntos de "control". No descarte categóricamente el diagnóstico de fibromialgia si sólo es posible identificar ocho puntos do lorosos pero el paciente refiere dolor difuso en otros sitios. El mismo dolor puede varia desde quemante o punzante hasta una sensación de dolorimiento, rigidez o dolor sordo.
Dormir, pero sin descansar Puesto que los trastornos del sueño acompañan a menudo a la fibromialgia, es muy importante aplicar un cuestionario sobre el sueño al obtener información (Figura 2). Mientras unos pacientes experimentan altera ciones en el sueño y deprivación de sueño, otros duermen durante toda la noche, pero despiertan sintiéndose cansados. El sueño no restaurador es un buen indicio de fibromialgia. También es posible que los pacientes con fibromialgia padezcan tras tornos primarios del sueño, como apnea del sueño o síndrome de las piernas inquietas. Este último puede responder al tratamiento con clonacepam o con carbidopa/levodopa. Al diagnosticar y tratar cualquier trastorno concomitante del sueño se permite que los pacientes hagan frente con mayor éxito a la fibromialgia.
También es posible que los pacientes con fibromialgia padezcan transtornos primarios del sueño o síndrome de las piernas inquietas. Este último puede responder al tratamiento con clonacepam o con carbidopa/levadopa. Al diagnosticar y tratar cualquier transtorno concomitante del sueño se permite que los apcientes hagan frente con mayor éxito a la fibromialgia.
Qué más buscar Otros síntomas que algunos pacientes con fibromialgia refieren son los siguientes:
Cefalea, como cefalea por tensión o migraña
Síndrome de colon irritable
Vejiga irritable
Tensión premenstrual
Cambios en el ánimo o en los pensamientos del paciente, incluyen do depresión clínica, ansiedad o trastornos de pánico*
Dificultad para concentrarse
Síndrome de la articulación temporomaxilar
Intolerancia al frío
Adormecimiento y hormigueo que no siguen el patrón de algún dermatoma
Sensación de inflamación o hincha zón, aunque a la exploración no existe evidencia física de inflamación. Practique un interrogatorio completo En casi todos los casos, la fibromialgia interfiere de alguna manera con la calidad de vida. Pregunte si existen problemas conyu gales, especialmente aquéllos que giran alrededor del dolor del pacien te. Pregúntele también sobre su empleo, incluyendo las faltas al trabajo. Cualquier tipo de estrés importante es capaz de exacerbar el problema.
Recuerde las probabilidades Tenga presente que el paciente típico es una mujer que tiene entre 20 y 50 años de edad en el momento de la aparición de la fibromialgia. Por razones que no son bien comprendidas, las mujeres con fibromialgia sobre pasan en número a los hombres hasta en una proporción de 20 a 1. La fibromialgia se observa con menor frecuencia en adolescentes y en ancianos. Algunos investigadores han propuesto que el estrés psicológico secundario al abuso físico o sexual puede ser un factor etiológico en la fibromialgia. 3
Un estudio realizado recientemente mostró una prevalencia global de fibromialgia del 2% en la población estadounidense de Wichita, Kan. 4 Sin embargo, la fibromialgia fue mucho más frecuente en mujeres (prevalen cia de 3.4%) que en hombres (0.5%). Además, la prevalencia más elevada de fibromialgia se encontró en las mujeres de edad avanzada: 5.6% (50 -59 años de edad), 7.1% (60-69), 7.4% (70-79) y 5.9% (80 o más).
Criterios diagnósticos de fibromialgia
Dolor difuso (durante tres meses por lo menos)
Se considera que el dolor es difuso cuando se localiza tanto en el lado derecho como en el izquierdo del cuerpo y por arriba y por debajo de la cintura.
También debe haber dolor en el esqueleto axial (columna cervical, tórax anterior, columna dorsal o región lumbar). El dolor del hombro y de la región glútea se considera como dolor de cada lado afectado. Se considera que el dolor lumbar es dolor del segmento inferior. Puntos dolorosos A la palpación digital (fuerza aproximada de 4 kg), debe haber dolor (no sólo hipersensibili dad) en 11 de los 18 puntos dolorosos por lo menos:
Occipucio Bilateral, en la inserción del músculo suboccipital
Cervicales bajas Bilateral, en las caras anteriores de los espacios intertransversos en C5-C7
Trapecio Bilateral, en el punto medio del borde superior
Supraespinoso Bilateral, en sus orígenes, por arriba de la escápula, cerca del borde interno
Segunda costilla Bilateral, en las segundas uniones costocon- drales, justo al lado de las uniones en las superficies superiores
Epicóndilo externo Bilateral, 2 cm por debajo de los epicóndilos
Glúteo Bilateral, en los cuadrantes supe riores externos de los glúteos, en el pliegue anterior del músculo
Trocánter mayor Bilateral, por detrás de la prominencia tro- cantérica
Rodilla Bilateral, en el tejido subcutáneo de la parte interna, por arriba de la línea de la articulación. Para hacer el diagnóstico de fibromialgia deben satisfacerse ambos criterios (dolor difuso y dolor en los puntos dolorosos). La presencia de un segundo padecimiento no excluye el diagnós tico de fibromialgia.
Texto adaptado con autorización de Wolfe F, Smythe HA, Yunus MB, et al. The American College of Rheumatology 1990 criteria for the classification of fibromyalgia: Report of the Multicenter Criteria Committee. Arthritis Rheum 1990;33:160-172. .
.
Qué hay que descartar En muchos pacientes a quienes se les diagnostica finalmente la fibromialgia les han practicado ya estudios amplios y costosos. Es probable que no valga la pena efectuar una investigación compleja en busca de padecimientos reumáticos serios, como lupus eritematoso generalizado, artritis reumatoide o síndrome de Sjîgren. Cuando existen, estas afecciones casi siempre serán evidentes y precederán o acompañarán a la fibromialgia. Si un paciente padece fibromialgia y no hay evidencia clara de otra enfermedad reumática, es poco probable que ese paciente la padezca.
Por otro lado, la fibromialgia ocurre a menudo al mismo tiempo que otros padecimientos reumáticos serios. Una tercera parte de los pacientes con lupus, un 25% de quienes padecen artritis reumatoide y hasta el 50% de aquéllos que presentan el síndrome de Sjîgren padecen también fibromialgia. Es importante identificar el componente de fibromialgia de esas enfermedades, ya que la fatiga, el dolorimiento y el dolor de la fibromialgia se parecen a los síntomas de esas enfermedades sistémicas. En estos pacientes, no es conveniente tratar una exacerbación de la fibromial-gia con dosis altas de corticosteroides ni con otros fármacos potentes. Tenga en cuenta también otras afecciones concomitantes, como la artritis psoriásica, que necesita una aten ción especial.
Entre las pruebas adecuadas de escrutinio están las siguientes: biometría hemática, velocidad de sedimentación eritrocítica, pruebas de funcionamiento tiroideo para descartar la posibilidad de hipotiroidismo, estudios para cáncer de acuerdo con los síntomas y estu dios para trastornos afectivos mayores. La polimialgia reumática y la polimiositis se encuentran también dentro del diagnóstico diferencial.
Cuestionario sobre el sueño SI NO
¿Su sueño es restaurador/ refrescante?
.
.
¿Siente las piernas inquietas o "temblorosas" en la tarde?
.
.
¿Rechina los dientes?
.
.
¿Su compañero de habitación dice que usted ronca mucho?
.
.
¿Algunas veces deja usted de respirar cuando ronca?
.
.
¿Suele despertar con dolor de cabeza?
.
.
¿Suele sentirse confuso al despertar?
.
.
¿Puede conciliar el sueño fácilmente en la tarde?
.
.
¿Despierta algunas veces y no puede moverse?
.
.
¿Camina usted dormido?
.
.
¿Cuantas horas acostrumba dormir?
¿Cuantas veces despierta en la noche?
En un mes, ¿cuantas veces se siente fresco al despertar en las mañanas?
¿Cuándo fue su última noche de sueño refrescante?
(años) o (meses) o (días)
FIGURA 2: Un cuestionario sobre el sueño es útil para detectar síntomas de fibromialgia, como el sueño no restaurados, pero también contribuye a diagnosticar trastornos primarios del sueño, como apnea del sueño, mioclono nocturno, bruxismo y trastornos del sueño MOR. El Dr. Robert M. Bennett asesor de este artículo y sus colaboradores en la Universidad de Ciencias de la Salud de Oregon utilizan la forma que se muestra en esta figura.
Separe la depresión Hace algún tiempo se creía que las personas con fibromialgia sufrían depresión enmascarada o un trastorno de somatización. Ahora, los estudios indican que un 20% de los pacientes con fibromialgia padecen depresión mayor en el momento de la consulta, y que la incidencia de depresión mayor en toda su vida de quienes padecen fibromialgia es de 45%. En comparación, la incidencia de depresión mayor en la población general en el momento de la consulta es de 10%, y la incidencia en toda su vida es de un 25%.
Por tanto, la mayoría de pacientes con fibromialgia que usted ve en su consultorio no están deprimidos en ese momento. En otros, la depresión forma parte del cuadro clínico actual, aunque es más probable que refieran principalmente dolor y fatiga. Algunos muestran mayor ansie dad, que suele relacionarse con las limitaciones físicas y con las inter -ferencias de la enfermedad en su vida.
Ya sea que la depresión preceda, acompañe o aparezca después del inicio de la fibromialgia, los dos componentes están separados. En otras palabras, la fibromialgia persistirá después de tratar la depresión. Sin embargo, los pacientes son capaces de enfrentarse mejor a la fibromialgia cuando están menos deprimidos.
Identifique el espectro de la enfermedad La fibromialgia puede ser leve, moderada o seria. Por ejemplo, un paciente con fibromialgia leve responderá a las dosis bajas de antide presivos tricíclicos y seguirá trabajando y desempeñándose bien en casi todas las esferas de la vida. Es probable que la persona con fibromialgia moderada tenga problemas en uno o dos aspectos de la vida cotidiana, quizá ausentismo laboral o dificultades conyugales secunda rias a la falta de comunicación de los problemas de dolor. Puede ser que estos pacientes no respondan a la educación ni a la rehabilitación física.
En el otro extremo está el paciente con un comportamiento inadaptado por causa del dolor o con un trastorno de la personalidad, el cual puede ser muy irritante para el médico y consumir mucho de su tiempo. Estos individuos han dejado de vivir una vida productiva y se encuentran seriamente descompensados. Es necesario enviarlos a un psicólogo, psiquiatra o a otro especialista en dolor crónico, o a un centro especia lizado en dolor que ofrezca un programa multidisciplinario. Un pro grama de reestructuración cognoscitiva les ayudará a ver la vida de otra manera.
Ejercicio: Base del tratamiento Un programa de ejercicio sistemático, supervisado, es una parte esen cial de cualquier régimen terapéutico para la fibromialgia y una de las recomendaciones más útiles que usted puede ofrecer. Algunos estudios han demostrado que es posible inducir síntomas parecidos a los de la fibromialgia al interrumpir el sueño de manera artificial en individuos sanos. Sin embargo, el dolorimiento, el dolor y la fatiga no se manifiestan en deportistas bien entrenados, lo que indica que la condición física contribuye a minimizar los síntomas de la fibromialgia.
Las personas que padecen fibromialgia deben evitar los ejer cicios de alto impacto, como el trote, el baloncesto o cualquier otra actividad que obligue a saltar. Los ejercicios ideales son la caminata, el uso de una bicicleta estacionaria o una banda sin fin y la natación. Existe un dispositivo que consiste en un cinturón que se coloca alrededor del tórax y permite que el paciente permanezca de pie en una alberca y ya sea que camine o corra contra la resistencia del agua.
Un buen objetivo es tratar de practicar 40 minutos de ejercicio tres veces a la semana. En una persona de edad mediana, el pulso debe aumentar durante el ejercicio hasta el 85% de la frecuencia cardiaca deseada para su edad, que en la mayoría de los adultos es de 120-150 latidos por minuto. Quienes no son capaces de alcanzar ese grado de actividad pueden tratar de aumentarla gradualmente durante un periodo de seis meses, comenzando con sesiones de ejercicio de no más de 5-10 minutos.
La supervisión y el refuerzo positivo son componentes esenciales de cualquier programa de ejercicio. Recuérdeles a los pacientes que el ejercicio regular es importante y que debe convertirse en un hábito de toda la vida. Algunos tratarán de usar el dolor ocasionado por la fibromialgia como una excusa para no efectuar actividades físicas; adviértales que ello sólo provocará que el dolor empeore con el tiempo.
La importancia de ir a paso mesurado Los pacientes con fibromialgia necesitan también aprender a andar con paso mesurado. Ciertas actividades físicas requerirán más tiempo que antes, y algunas personas que eran muy activas tendrán que reducir su actividad. Al mismo tiempo, deberán de seguir haciendo las cosas que les proporcionaban mayor placer.
Unos cuantos días de actividad vigorosa deberán ser seguidos de unos cuantos días de tranquilidad. Algunos pacientes pueden salir a esquiar unas cuantas veces durante la temporada (no todos los fines de semana) y lo disfrutan, siempre y cuando tomen el tiempo necesario para recu perarse después. Otros, especialmente aquéllos que han estado acostumbrados a llevar una vida activa y ocupada, se obligarán a hacer cosas que están fuera de sus posibilidades reales, por lo que deben ser aseso rados para disminuir su actividad física y tomarse unos días libres.
Pida a los pacientes que lleven un registro diario de sus actividades y de sus síntomas. Esto puede ayudarles a comprender cómo los periodos de actividad enérgica o de reposo modifican su sensación de bienestar físico y mental.
Elección de medicamentos Los fármacos antiinflamatorios no esteroideos contribuyen a aliviar el dolor intenso, pero no son muy útiles para el dolor crónico de la fibromialgia. Debido a sus efectos colaterales gástricos, deben utili zarse con mucha cautela en pacientes de edad avanzada. No deben emplearse los corticosteroides, aunque algunos médicos prescriben tratamientos bre ves con dosis bajas de corticosteroides al tratar de descartar la posibilidad de que se trate de polimialgia reumática.
Las dosis bajas de antidepresivos tricíclicos, tomadas al acostarse, ayudan a aliviar el dolor y favorecen el sueño. Las alternativas son: amitriptilina, doxepin, imipramina, desipra-mina y trazodona. Al elegir un antidepresivo, pruebe uno a la vez durante un periodo corto (5-10 días) para determinar cuál es el más útil. La estructura de la ciclobenzaprina es similar a la de los tricíclicos, y este medicamento ha sido utilizado en casos de fibromialgia; la dosis habitual es de 10 mg al acostarse.
No prescriba dosis antidepresivas completas, a menos que esté tratando la depresión como problema concomitante. Para los pacientes con fibromialgia y depresión, los inhibidores selectivos de la recaptación de la serotonina (ISRS) fluoxetina, sertralina, paroxetina así como la venlafaxina constituyen una alternativa de los tricíclicos, aunque pueden producir mucha estimulación y exacerbar los trastornos del sueño. Algunos médicos manejan este problema prescribiendo un ISRS en la mañana y un antidepresivo tricíclico en la noche.
Deje que transcurran 2-4 semanas para determinar si el antidepresivo elegido está produciendo un efecto benéfico. Con el tiempo, es posible que los efectos benéficos de los antidepresivos disminuyan hasta des aparecer; en un estudio realizado en paciente con fibromialgia, después de dos años de tratamiento no hubo diferencia en cuanto a efecto tera péutico entre los antidepresivos y un placebo.5 Estos efectos observados con los antidepresivos subrayan la necesidad de mantener otros aspectos del programa terapéutico, especialmente el ejercicio, la educación y el apoyo psicosocial.
Fisioterapia: Un poco ayuda mucho A menudo, la fisioterapia se reserva para las exacerbaciones en vez de para el tratamiento continuo de la fibromialgia. El masaje suave, el calor, el estiramiento y otras técnicas manuales resultan útiles, pero algunos programas de fisioterapia exigen demasiado de los pacientes. Por ejemplo, el masaje enérgico empeora el dolor. Existe una técnica en la que se estira un grupo muscular y se rocía con un aerosol refrescan te, que puede aliviar las zonas específicas de dolor localizado.
Lo ideal sería que el terapeuta tuviera alguna experiencia con los pacientes que padecen fibromialgia. Para el médico, es importante llevar una buena relación de trabajo con un fisioterapeuta con el fin de que el programa sea estructurado para lograr los máximos beneficios para el paciente. La fisioterapia a largo plazo no es recomendable, además de que es costosa.
Cuándo usar las inyecciones en los puntos dolorosos El uso selectivo de las inyecciones en los puntos dolorosos es útil para los pacientes que experimentan dolor intenso en una zona específica. Por ejemplo, algunos pacientes refieren dolor en una zona de los glúteos que les impide practicar ejercicio, o dolor en la región del trapecio del hombro que los despierta de noche cuando se dan vuelta en la cama. Además, las inyecciones alivian a los pacientes que han sufrido una exacer bación importante o un traumatismo. Los pacientes no deben ver a las inyecciones como el principal método terapéutico.
De manera característica, las inyecciones se aplican con procaína al 1%. Las inyecciones de corticosteroides no son útiles. Los efectos benéficos de la inyección suelen comenzar unos 2-5 días después y duran 2-4 meses. Las inyecciones no suelen volver a aplicarse en una misma región hasta que transcurran por lo menos tres meses.
Una mano amiga Las personas que padecen flbromialgia nunca se curan, por lo que es importante que usted adopte una filosofía de tratamiento continuo. Comprenda que los pacientes seguirán acudiendo a usted, pero comprenda también que usted puede ayudarlos (véase la guía de educación para el paciente, "Cómo hacer frente a la fibromialgia"). Transmita a sus pacientes el mensaje de que es necesario que se conviertan en expertos en controlar su propia enfermedad y que se responsabilicen de practicar el ejercicio suficiente y de sujetarse a otras partes del programa terapéutico.
El hecho de contar con un diagnóstico específico ayuda a los pacientes a ponerle un nombre a su dolor y a aliviar los temores acerca de padecimientos más serios, como el cáncer o la artritis reumatoide. Señale que la fibromialgia no provoca lesiones en los huesos ni en las articulaciones y que no es una enfermedad progresivamente degenerativa. (Cada vez hay más evidencias de que muchos pacientes con fibromialgia adquieren una respuesta amplificada a la sensación de dolor debido a una "recanalización" del sistema nervioso central llamada neuroplasticidad.)
Resulta difícil proporcionar una ayuda completa en una consulta breve. Un paso útil consiste en proporcionar literatura a los pacientes y ponerlos en contacto con grupos de apoyo. En Estados Unidos, la red de pacientes con fibromialgia es muy activa (véase "Fuentes de información, educación y apoyo").
También resulta útil hablar con los cónyuges y otros miembros de la familia. Puede ser que ellos no crean que el paciente está enfermo e incapacitado realmente debido a que no existe mucha diferencia en cuanto a su aspecto previo.
El poder de la comprensión Nunca subestime el poder de la comprensión. Con mucho, los pacientes con fibromialgia responderán positivamente a alguien que muestra un interés genuino. Por otro lado, los pacientes perciben de inmediato las señales de que el médico está enfadado, frustrado y no desea perder el tiempo con un problema como la fibromialgia.
Es necesario ver a los pacientes regularmente, disminuyendo gradualmente el número de consultas a 2-3 por año una vez que se haya instituido un programa terapéutico. Las pruebas sanguíneas una o dos veces al año le permitirán a usted determinar si los medicamentos están produciendo efectos colaterales.
¿Qué es lo que sigue? Las investigaciones actuales están tratando de encontrar una prueba de laboratorio que sea útil para hacer el diagnóstico de fibromialgia. La relación de la fibromialgia con el síndrome de fatiga crónica y con el dolor miofascial se está analizando más estrechamente.
Otros investigadores están estudiando si las inyecciones de hormona del crecimiento pueden ser útiles; los resultados preliminares de un estudio estadounidense realizado en la Universidad de Ciencias de la Salud, en Portland, Oregon, muestran resultados benéficos en un subgrupo de pacientes con fibromialgia quienes presentaban también una deficiencia de hormona del crecimiento. Sin embargo, el tratamiento con hormona del crecimiento no es considerado como una posible cura para la flbromialgia.
Por último, los especialistas en una vaiiedad de disciplinas, distintas de la reumatología (neurología, fisiatría, ortopedia, anestesiología, psicología, psiquiatría y estudio del sueño, además de la atención primaria), están mostrando un interés creciente en la fibromialgia. A medida que aumentan los conocimientos acerca de la fibrornialgia y la experiencia en tratarla, aumentan también las probabilidades de que usted sea capaz de coordinar un plan eficaz de atención con sus colegas en la comunidad.
PREPARADO POR JEFF FORSTER
Editor
DR. ROBERT M. BENNETT. Jefe de la división de artritis y enfermedades reumáticas, y profesor de medicina, Oregon Health Sciences University School of Medicine, Portland.
DR. GLENN A. MCCAIN. Director asociado del Pain Therapy Center of Charlotte, N.C. Especialista en reumatología, es también director de medicina del dolor en el Carolinas Medical Center, Charlotte Copyright @ 1995 de la traducción al español (Patient Care, 15 de marzo de 1995) por Intersistemas, S.A. de C.V., México. Todos los derechos reservados. Prohibida su reproducción parcial o total en cualquier medio o idioma sin la previa autorización por escrito de Intersistemas, S.A. de C.V.
Fibromialgia: Diagnóstico y tratamiento
A las personas que padecen fibromialgia les duele todo el cuerpo. Necesitan que usted comprenda su enfermedad, que desee probar una combinación de métodos terapéuticos y que adopte una actitud positiva hacia el pronóstico.
La causa de la fibromialgia sigue siendo desconocida, y se considera que este síndrome es un grupo de signos y síntomas en vez de una enfermedad separada. Mas el dolor que estos pacientes experimentan es real, así como su necesidad de una atención médica comprensiva y adecuada.
Las personas con fibromialgia tratan de apegarse a todo lo que el médico les indica. Pese a que usted no puede curarlas, una combinación de métodos (ejercicio, medicamentos, fisiote-rapia, relajación y otras técnicas que modifican los hábitos) les ayudará a hacer frente a su enfermedad y a vivir una vida productiva. Usted puede ayudarles aun más al proporcionarles información acerca de su enfermedad, ofrecerles asesoramiento y ponerlos en contacto con grupos de apoyo. Aquellos cuya enfermedad sea muy debilitante deberán ser enviados a programas formales de rehabilitación o de control del dolor.
Los siguientes indicadores diagnósticos y terapéuticos están dise ñados para ayudarle a usted a enfocarse rápidamente en el problema y a colocar al paciente en el camino hacia el control del dolor y el bienestar relativo. Véalos como los "18 puntos dolorosos" de la fibromialgia.
El mejor indicio En la actualidad, la fibromialgia es un síndrome preciso y fácil de identificar. La naturaleza difusa y profunda del dolor en todo el sistema musculoesquelético es su característica principal y contribuye a distin guir a la fibromialgia del síndrome de fatiga crónica. De no ser por ello, existe una superposición considerable entre estos dos padecimientos: Cerca del 90% de los pacientes con fibromialgia refieren fatiga, y ya sea el dolor o la fatiga puede ser la molestia predominante. 1
No existe un estudio por imágenes ni una prueba sanguínea para diagnos ticar la fibro-mialgia, pero los criterios diagnósticos elaborados por el American College of Rheumatology en 1990 son ahora bien aceptados (véase "Criterios diagnósticos de fibro -mialgia" y la Figura 1). Estos criterios esta blecen que 11 de 18 sitios anatómicos iden tificados (nueve sitios que van en pares) son dolorosos a la palpación en la fibromialgia. 2 El problema es que la evaluación no es totalmente objetiva.
¿Cuánto duele un punto doloroso? Los 18 puntos dolorosos identificados suelen localizarse en las zonas en donde los músculos se unen a los ligamentos o a los huesos. En estos sitios, es más probable que los músculos sufran tensión. Aplique sólo la presión suficiente (unos 4 kg) para que la uña de su dedo pulgar adquiera un color blanco. Para hacer el diagnóstico es necesario que el paciente sienta dolor, no sólo hipersensibilidad, cuando usted aplica ese grado de presión. Por tanto, es importante comprender lo que el paciente percibe como hipersensibilidad y lo que percibe como dolor.
Si usted no aprendió la técnica de exploración en la escuela de medicina, asista a un curso de postgrado o consulte a un reumatólogo de su localidad.
Fármacos
Mencionados
En este artículo
Amitriptilina Carbidopa/levodopa Clonacepam Ciclobenzaprina Desipramina Doxepin Fluoxetina Imipramina Paroxetina Procaína Sertralina Trazodona Venlafaxina Al llevar a cabo la exploración, es conveniente palpar otros sitios dis tintos de los 18 puntos dolorosos. A algunas personas les duelen casi todos los músculos, pero suele haber menos sensibilidad sobre la parte central del músculo que en su inserción ósea o tendinosa. En ocasiones, esta observación se utiliza para definir los puntos de "control". No descarte categóricamente el diagnóstico de fibromialgia si sólo es posible identificar ocho puntos do lorosos pero el paciente refiere dolor difuso en otros sitios. El mismo dolor puede varia desde quemante o punzante hasta una sensación de dolorimiento, rigidez o dolor sordo.
Dormir, pero sin descansar Puesto que los trastornos del sueño acompañan a menudo a la fibromialgia, es muy importante aplicar un cuestionario sobre el sueño al obtener información (Figura 2). Mientras unos pacientes experimentan altera ciones en el sueño y deprivación de sueño, otros duermen durante toda la noche, pero despiertan sintiéndose cansados. El sueño no restaurador es un buen indicio de fibromialgia. También es posible que los pacientes con fibromialgia padezcan tras tornos primarios del sueño, como apnea del sueño o síndrome de las piernas inquietas. Este último puede responder al tratamiento con clonacepam o con carbidopa/levodopa. Al diagnosticar y tratar cualquier trastorno concomitante del sueño se permite que los pacientes hagan frente con mayor éxito a la fibromialgia.
También es posible que los pacientes con fibromialgia padezcan transtornos primarios del sueño o síndrome de las piernas inquietas. Este último puede responder al tratamiento con clonacepam o con carbidopa/levadopa. Al diagnosticar y tratar cualquier transtorno concomitante del sueño se permite que los apcientes hagan frente con mayor éxito a la fibromialgia.
Qué más buscar Otros síntomas que algunos pacientes con fibromialgia refieren son los siguientes:
Cefalea, como cefalea por tensión o migraña
Síndrome de colon irritable
Vejiga irritable
Tensión premenstrual
Cambios en el ánimo o en los pensamientos del paciente, incluyen do depresión clínica, ansiedad o trastornos de pánico*
Dificultad para concentrarse
Síndrome de la articulación temporomaxilar
Intolerancia al frío
Adormecimiento y hormigueo que no siguen el patrón de algún dermatoma
Sensación de inflamación o hincha zón, aunque a la exploración no existe evidencia física de inflamación. Practique un interrogatorio completo En casi todos los casos, la fibromialgia interfiere de alguna manera con la calidad de vida. Pregunte si existen problemas conyu gales, especialmente aquéllos que giran alrededor del dolor del pacien te. Pregúntele también sobre su empleo, incluyendo las faltas al trabajo. Cualquier tipo de estrés importante es capaz de exacerbar el problema.
Recuerde las probabilidades Tenga presente que el paciente típico es una mujer que tiene entre 20 y 50 años de edad en el momento de la aparición de la fibromialgia. Por razones que no son bien comprendidas, las mujeres con fibromialgia sobre pasan en número a los hombres hasta en una proporción de 20 a 1. La fibromialgia se observa con menor frecuencia en adolescentes y en ancianos. Algunos investigadores han propuesto que el estrés psicológico secundario al abuso físico o sexual puede ser un factor etiológico en la fibromialgia. 3
Un estudio realizado recientemente mostró una prevalencia global de fibromialgia del 2% en la población estadounidense de Wichita, Kan. 4 Sin embargo, la fibromialgia fue mucho más frecuente en mujeres (prevalen cia de 3.4%) que en hombres (0.5%). Además, la prevalencia más elevada de fibromialgia se encontró en las mujeres de edad avanzada: 5.6% (50 -59 años de edad), 7.1% (60-69), 7.4% (70-79) y 5.9% (80 o más).
Criterios diagnósticos de fibromialgia
Dolor difuso (durante tres meses por lo menos)
Se considera que el dolor es difuso cuando se localiza tanto en el lado derecho como en el izquierdo del cuerpo y por arriba y por debajo de la cintura.
También debe haber dolor en el esqueleto axial (columna cervical, tórax anterior, columna dorsal o región lumbar). El dolor del hombro y de la región glútea se considera como dolor de cada lado afectado. Se considera que el dolor lumbar es dolor del segmento inferior. Puntos dolorosos A la palpación digital (fuerza aproximada de 4 kg), debe haber dolor (no sólo hipersensibili dad) en 11 de los 18 puntos dolorosos por lo menos:
Occipucio Bilateral, en la inserción del músculo suboccipital
Cervicales bajas Bilateral, en las caras anteriores de los espacios intertransversos en C5-C7
Trapecio Bilateral, en el punto medio del borde superior
Supraespinoso Bilateral, en sus orígenes, por arriba de la escápula, cerca del borde interno
Segunda costilla Bilateral, en las segundas uniones costocon- drales, justo al lado de las uniones en las superficies superiores
Epicóndilo externo Bilateral, 2 cm por debajo de los epicóndilos
Glúteo Bilateral, en los cuadrantes supe riores externos de los glúteos, en el pliegue anterior del músculo
Trocánter mayor Bilateral, por detrás de la prominencia tro- cantérica
Rodilla Bilateral, en el tejido subcutáneo de la parte interna, por arriba de la línea de la articulación. Para hacer el diagnóstico de fibromialgia deben satisfacerse ambos criterios (dolor difuso y dolor en los puntos dolorosos). La presencia de un segundo padecimiento no excluye el diagnós tico de fibromialgia.
Texto adaptado con autorización de Wolfe F, Smythe HA, Yunus MB, et al. The American College of Rheumatology 1990 criteria for the classification of fibromyalgia: Report of the Multicenter Criteria Committee. Arthritis Rheum 1990;33:160-172. .
.
Qué hay que descartar En muchos pacientes a quienes se les diagnostica finalmente la fibromialgia les han practicado ya estudios amplios y costosos. Es probable que no valga la pena efectuar una investigación compleja en busca de padecimientos reumáticos serios, como lupus eritematoso generalizado, artritis reumatoide o síndrome de Sjîgren. Cuando existen, estas afecciones casi siempre serán evidentes y precederán o acompañarán a la fibromialgia. Si un paciente padece fibromialgia y no hay evidencia clara de otra enfermedad reumática, es poco probable que ese paciente la padezca.
Por otro lado, la fibromialgia ocurre a menudo al mismo tiempo que otros padecimientos reumáticos serios. Una tercera parte de los pacientes con lupus, un 25% de quienes padecen artritis reumatoide y hasta el 50% de aquéllos que presentan el síndrome de Sjîgren padecen también fibromialgia. Es importante identificar el componente de fibromialgia de esas enfermedades, ya que la fatiga, el dolorimiento y el dolor de la fibromialgia se parecen a los síntomas de esas enfermedades sistémicas. En estos pacientes, no es conveniente tratar una exacerbación de la fibromial-gia con dosis altas de corticosteroides ni con otros fármacos potentes. Tenga en cuenta también otras afecciones concomitantes, como la artritis psoriásica, que necesita una aten ción especial.
Entre las pruebas adecuadas de escrutinio están las siguientes: biometría hemática, velocidad de sedimentación eritrocítica, pruebas de funcionamiento tiroideo para descartar la posibilidad de hipotiroidismo, estudios para cáncer de acuerdo con los síntomas y estu dios para trastornos afectivos mayores. La polimialgia reumática y la polimiositis se encuentran también dentro del diagnóstico diferencial.
Cuestionario sobre el sueño SI NO
¿Su sueño es restaurador/ refrescante?
.
.
¿Siente las piernas inquietas o "temblorosas" en la tarde?
.
.
¿Rechina los dientes?
.
.
¿Su compañero de habitación dice que usted ronca mucho?
.
.
¿Algunas veces deja usted de respirar cuando ronca?
.
.
¿Suele despertar con dolor de cabeza?
.
.
¿Suele sentirse confuso al despertar?
.
.
¿Puede conciliar el sueño fácilmente en la tarde?
.
.
¿Despierta algunas veces y no puede moverse?
.
.
¿Camina usted dormido?
.
.
¿Cuantas horas acostrumba dormir?
¿Cuantas veces despierta en la noche?
En un mes, ¿cuantas veces se siente fresco al despertar en las mañanas?
¿Cuándo fue su última noche de sueño refrescante?
(años) o (meses) o (días)
FIGURA 2: Un cuestionario sobre el sueño es útil para detectar síntomas de fibromialgia, como el sueño no restaurados, pero también contribuye a diagnosticar trastornos primarios del sueño, como apnea del sueño, mioclono nocturno, bruxismo y trastornos del sueño MOR. El Dr. Robert M. Bennett asesor de este artículo y sus colaboradores en la Universidad de Ciencias de la Salud de Oregon utilizan la forma que se muestra en esta figura.
Separe la depresión Hace algún tiempo se creía que las personas con fibromialgia sufrían depresión enmascarada o un trastorno de somatización. Ahora, los estudios indican que un 20% de los pacientes con fibromialgia padecen depresión mayor en el momento de la consulta, y que la incidencia de depresión mayor en toda su vida de quienes padecen fibromialgia es de 45%. En comparación, la incidencia de depresión mayor en la población general en el momento de la consulta es de 10%, y la incidencia en toda su vida es de un 25%.
Por tanto, la mayoría de pacientes con fibromialgia que usted ve en su consultorio no están deprimidos en ese momento. En otros, la depresión forma parte del cuadro clínico actual, aunque es más probable que refieran principalmente dolor y fatiga. Algunos muestran mayor ansie dad, que suele relacionarse con las limitaciones físicas y con las inter -ferencias de la enfermedad en su vida.
Ya sea que la depresión preceda, acompañe o aparezca después del inicio de la fibromialgia, los dos componentes están separados. En otras palabras, la fibromialgia persistirá después de tratar la depresión. Sin embargo, los pacientes son capaces de enfrentarse mejor a la fibromialgia cuando están menos deprimidos.
Identifique el espectro de la enfermedad La fibromialgia puede ser leve, moderada o seria. Por ejemplo, un paciente con fibromialgia leve responderá a las dosis bajas de antide presivos tricíclicos y seguirá trabajando y desempeñándose bien en casi todas las esferas de la vida. Es probable que la persona con fibromialgia moderada tenga problemas en uno o dos aspectos de la vida cotidiana, quizá ausentismo laboral o dificultades conyugales secunda rias a la falta de comunicación de los problemas de dolor. Puede ser que estos pacientes no respondan a la educación ni a la rehabilitación física.
En el otro extremo está el paciente con un comportamiento inadaptado por causa del dolor o con un trastorno de la personalidad, el cual puede ser muy irritante para el médico y consumir mucho de su tiempo. Estos individuos han dejado de vivir una vida productiva y se encuentran seriamente descompensados. Es necesario enviarlos a un psicólogo, psiquiatra o a otro especialista en dolor crónico, o a un centro especia lizado en dolor que ofrezca un programa multidisciplinario. Un pro grama de reestructuración cognoscitiva les ayudará a ver la vida de otra manera.
Ejercicio: Base del tratamiento Un programa de ejercicio sistemático, supervisado, es una parte esen cial de cualquier régimen terapéutico para la fibromialgia y una de las recomendaciones más útiles que usted puede ofrecer. Algunos estudios han demostrado que es posible inducir síntomas parecidos a los de la fibromialgia al interrumpir el sueño de manera artificial en individuos sanos. Sin embargo, el dolorimiento, el dolor y la fatiga no se manifiestan en deportistas bien entrenados, lo que indica que la condición física contribuye a minimizar los síntomas de la fibromialgia.
Las personas que padecen fibromialgia deben evitar los ejer cicios de alto impacto, como el trote, el baloncesto o cualquier otra actividad que obligue a saltar. Los ejercicios ideales son la caminata, el uso de una bicicleta estacionaria o una banda sin fin y la natación. Existe un dispositivo que consiste en un cinturón que se coloca alrededor del tórax y permite que el paciente permanezca de pie en una alberca y ya sea que camine o corra contra la resistencia del agua.
Un buen objetivo es tratar de practicar 40 minutos de ejercicio tres veces a la semana. En una persona de edad mediana, el pulso debe aumentar durante el ejercicio hasta el 85% de la frecuencia cardiaca deseada para su edad, que en la mayoría de los adultos es de 120-150 latidos por minuto. Quienes no son capaces de alcanzar ese grado de actividad pueden tratar de aumentarla gradualmente durante un periodo de seis meses, comenzando con sesiones de ejercicio de no más de 5-10 minutos.
La supervisión y el refuerzo positivo son componentes esenciales de cualquier programa de ejercicio. Recuérdeles a los pacientes que el ejercicio regular es importante y que debe convertirse en un hábito de toda la vida. Algunos tratarán de usar el dolor ocasionado por la fibromialgia como una excusa para no efectuar actividades físicas; adviértales que ello sólo provocará que el dolor empeore con el tiempo.
La importancia de ir a paso mesurado Los pacientes con fibromialgia necesitan también aprender a andar con paso mesurado. Ciertas actividades físicas requerirán más tiempo que antes, y algunas personas que eran muy activas tendrán que reducir su actividad. Al mismo tiempo, deberán de seguir haciendo las cosas que les proporcionaban mayor placer.
Unos cuantos días de actividad vigorosa deberán ser seguidos de unos cuantos días de tranquilidad. Algunos pacientes pueden salir a esquiar unas cuantas veces durante la temporada (no todos los fines de semana) y lo disfrutan, siempre y cuando tomen el tiempo necesario para recu perarse después. Otros, especialmente aquéllos que han estado acostumbrados a llevar una vida activa y ocupada, se obligarán a hacer cosas que están fuera de sus posibilidades reales, por lo que deben ser aseso rados para disminuir su actividad física y tomarse unos días libres.
Pida a los pacientes que lleven un registro diario de sus actividades y de sus síntomas. Esto puede ayudarles a comprender cómo los periodos de actividad enérgica o de reposo modifican su sensación de bienestar físico y mental.
Elección de medicamentos Los fármacos antiinflamatorios no esteroideos contribuyen a aliviar el dolor intenso, pero no son muy útiles para el dolor crónico de la fibromialgia. Debido a sus efectos colaterales gástricos, deben utili zarse con mucha cautela en pacientes de edad avanzada. No deben emplearse los corticosteroides, aunque algunos médicos prescriben tratamientos bre ves con dosis bajas de corticosteroides al tratar de descartar la posibilidad de que se trate de polimialgia reumática.
Las dosis bajas de antidepresivos tricíclicos, tomadas al acostarse, ayudan a aliviar el dolor y favorecen el sueño. Las alternativas son: amitriptilina, doxepin, imipramina, desipra-mina y trazodona. Al elegir un antidepresivo, pruebe uno a la vez durante un periodo corto (5-10 días) para determinar cuál es el más útil. La estructura de la ciclobenzaprina es similar a la de los tricíclicos, y este medicamento ha sido utilizado en casos de fibromialgia; la dosis habitual es de 10 mg al acostarse.
No prescriba dosis antidepresivas completas, a menos que esté tratando la depresión como problema concomitante. Para los pacientes con fibromialgia y depresión, los inhibidores selectivos de la recaptación de la serotonina (ISRS) fluoxetina, sertralina, paroxetina así como la venlafaxina constituyen una alternativa de los tricíclicos, aunque pueden producir mucha estimulación y exacerbar los trastornos del sueño. Algunos médicos manejan este problema prescribiendo un ISRS en la mañana y un antidepresivo tricíclico en la noche.
Deje que transcurran 2-4 semanas para determinar si el antidepresivo elegido está produciendo un efecto benéfico. Con el tiempo, es posible que los efectos benéficos de los antidepresivos disminuyan hasta des aparecer; en un estudio realizado en paciente con fibromialgia, después de dos años de tratamiento no hubo diferencia en cuanto a efecto tera péutico entre los antidepresivos y un placebo.5 Estos efectos observados con los antidepresivos subrayan la necesidad de mantener otros aspectos del programa terapéutico, especialmente el ejercicio, la educación y el apoyo psicosocial.
Fisioterapia: Un poco ayuda mucho A menudo, la fisioterapia se reserva para las exacerbaciones en vez de para el tratamiento continuo de la fibromialgia. El masaje suave, el calor, el estiramiento y otras técnicas manuales resultan útiles, pero algunos programas de fisioterapia exigen demasiado de los pacientes. Por ejemplo, el masaje enérgico empeora el dolor. Existe una técnica en la que se estira un grupo muscular y se rocía con un aerosol refrescan te, que puede aliviar las zonas específicas de dolor localizado.
Lo ideal sería que el terapeuta tuviera alguna experiencia con los pacientes que padecen fibromialgia. Para el médico, es importante llevar una buena relación de trabajo con un fisioterapeuta con el fin de que el programa sea estructurado para lograr los máximos beneficios para el paciente. La fisioterapia a largo plazo no es recomendable, además de que es costosa.
Cuándo usar las inyecciones en los puntos dolorosos El uso selectivo de las inyecciones en los puntos dolorosos es útil para los pacientes que experimentan dolor intenso en una zona específica. Por ejemplo, algunos pacientes refieren dolor en una zona de los glúteos que les impide practicar ejercicio, o dolor en la región del trapecio del hombro que los despierta de noche cuando se dan vuelta en la cama. Además, las inyecciones alivian a los pacientes que han sufrido una exacer bación importante o un traumatismo. Los pacientes no deben ver a las inyecciones como el principal método terapéutico.
De manera característica, las inyecciones se aplican con procaína al 1%. Las inyecciones de corticosteroides no son útiles. Los efectos benéficos de la inyección suelen comenzar unos 2-5 días después y duran 2-4 meses. Las inyecciones no suelen volver a aplicarse en una misma región hasta que transcurran por lo menos tres meses.
Una mano amiga Las personas que padecen flbromialgia nunca se curan, por lo que es importante que usted adopte una filosofía de tratamiento continuo. Comprenda que los pacientes seguirán acudiendo a usted, pero comprenda también que usted puede ayudarlos (véase la guía de educación para el paciente, "Cómo hacer frente a la fibromialgia"). Transmita a sus pacientes el mensaje de que es necesario que se conviertan en expertos en controlar su propia enfermedad y que se responsabilicen de practicar el ejercicio suficiente y de sujetarse a otras partes del programa terapéutico.
El hecho de contar con un diagnóstico específico ayuda a los pacientes a ponerle un nombre a su dolor y a aliviar los temores acerca de padecimientos más serios, como el cáncer o la artritis reumatoide. Señale que la fibromialgia no provoca lesiones en los huesos ni en las articulaciones y que no es una enfermedad progresivamente degenerativa. (Cada vez hay más evidencias de que muchos pacientes con fibromialgia adquieren una respuesta amplificada a la sensación de dolor debido a una "recanalización" del sistema nervioso central llamada neuroplasticidad.)
Resulta difícil proporcionar una ayuda completa en una consulta breve. Un paso útil consiste en proporcionar literatura a los pacientes y ponerlos en contacto con grupos de apoyo. En Estados Unidos, la red de pacientes con fibromialgia es muy activa (véase "Fuentes de información, educación y apoyo").
También resulta útil hablar con los cónyuges y otros miembros de la familia. Puede ser que ellos no crean que el paciente está enfermo e incapacitado realmente debido a que no existe mucha diferencia en cuanto a su aspecto previo.
El poder de la comprensión Nunca subestime el poder de la comprensión. Con mucho, los pacientes con fibromialgia responderán positivamente a alguien que muestra un interés genuino. Por otro lado, los pacientes perciben de inmediato las señales de que el médico está enfadado, frustrado y no desea perder el tiempo con un problema como la fibromialgia.
Es necesario ver a los pacientes regularmente, disminuyendo gradualmente el número de consultas a 2-3 por año una vez que se haya instituido un programa terapéutico. Las pruebas sanguíneas una o dos veces al año le permitirán a usted determinar si los medicamentos están produciendo efectos colaterales.
¿Qué es lo que sigue? Las investigaciones actuales están tratando de encontrar una prueba de laboratorio que sea útil para hacer el diagnóstico de fibromialgia. La relación de la fibromialgia con el síndrome de fatiga crónica y con el dolor miofascial se está analizando más estrechamente.
Otros investigadores están estudiando si las inyecciones de hormona del crecimiento pueden ser útiles; los resultados preliminares de un estudio estadounidense realizado en la Universidad de Ciencias de la Salud, en Portland, Oregon, muestran resultados benéficos en un subgrupo de pacientes con fibromialgia quienes presentaban también una deficiencia de hormona del crecimiento. Sin embargo, el tratamiento con hormona del crecimiento no es considerado como una posible cura para la flbromialgia.
Por último, los especialistas en una vaiiedad de disciplinas, distintas de la reumatología (neurología, fisiatría, ortopedia, anestesiología, psicología, psiquiatría y estudio del sueño, además de la atención primaria), están mostrando un interés creciente en la fibromialgia. A medida que aumentan los conocimientos acerca de la fibrornialgia y la experiencia en tratarla, aumentan también las probabilidades de que usted sea capaz de coordinar un plan eficaz de atención con sus colegas en la comunidad.
PREPARADO POR JEFF FORSTER
Editor
DR. ROBERT M. BENNETT. Jefe de la división de artritis y enfermedades reumáticas, y profesor de medicina, Oregon Health Sciences University School of Medicine, Portland.
DR. GLENN A. MCCAIN. Director asociado del Pain Therapy Center of Charlotte, N.C. Especialista en reumatología, es también director de medicina del dolor en el Carolinas Medical Center, Charlotte Copyright @ 1995 de la traducción al español (Patient Care, 15 de marzo de 1995) por Intersistemas, S.A. de C.V., México. Todos los derechos reservados. Prohibida su reproducción parcial o total en cualquier medio o idioma sin la previa autorización por escrito de Intersistemas, S.A. de C.V.
Friday, April 07, 2006
JURAMENTO HIPOCRATICO.... APRENDE PACIENTE!!!!!
El Juramento Hipocrático
Texto
Regulaciones
Documentos de deontología médica
Introducción: ética en medicina
Ética médica en relación a personas individuales
Ética médica en relación con la sociedad
Códigos argentinos
1. Texto
El Juramento Hipocrático es un documento venerable del patrimonio moral de Occidente, testamento ecuménico y transhistórico de la Antigücdad clásica para la ética médica (1). El texto original presenta la estructura canónica de un juramento y consta de ocho cláusulas ordenadas en cuatro partes. (3).
1. Invocación o apelación a los dioses senadores, divinidades tutelares y "primeros inventores" del arte de curar. Pero no se invoca a los dioses en auxilio para la cura de los enfermos y se postula la humana medida de la conciencia moral, los sólo límites de la razón y la libertad.
2. Compromiso, pacto o alianza en el seno de una comunidad docente y profesional, obligaciones contraídas entre sus miembros. La unidad del cuerpo médico se apoya en un doble compromiso de fidelidad al maestro y de restricción de la enseñanza a una elite, el amor filial de gratitud y el amor pedagógico del desinterés en la transmisión del saber (4).
3 a 7. Código, preceptiva o deberes del médico hacia el paciente según las tres ramas del arte de curar (dietética, farmacéutica y quirúrgica) y la naturaleza de la relación terapéutica (ayuda y respeto). Tiene cierta construcción simétrica, con una afirmación positiva central ("viviré y practicaré mi arte de forma santa y pura"), precedida y seguida por tres mayores prohibiciones (perjudicar, matar, abortar, operar, fornicar, divulgar).
4. La dietética, en el sentido antiguo y lato de régimen de vida, involucra el principio de beneficencia y de no-maleficencia, "favorecer o no perjudicar", el primum non nocere del hipocratismo latino.
5. La materia médica, o administración de los fármacos (a la vez remedios y venenos en lengua griega), prescribe el principio de inviolabilidad de la vida humana desde la concepción a la agonía, prohibición del aborto y de la eutanasia, y el deber de pureza, santidad en la vida y en el arte del asclepíada.
6. La cirugía, la intervención manual y cruenta, proclama el principio de abstención terapéutica en mutilaciones o en enfermedades fatales o mortales por necesidad.
7. La asistencia médica se funda en el principio de filantropía o del amor a la humanidad, y la virtud del médico es la caballerosidad, el ser bello y bueno, noble u hombre de bien.
8. El ejercicio profesional exige el secreto o confidencia como principio de respeto del médico hacia el paciente, garantía de la relación amistosa entre ambos, ese encuentro de una conciencia y una confianza.
9. Demanda o reclamo de justicia conmutativa, ora la recompensa por la observancia del juramento, ora la pena por su incumplimiento, centradas ambas en la moral del bienestar y el prestigio consustanciados con la profesión médica.
En conclusión, sostenemos que el noble Juramento es el símbolo paradojal de la ética médica, porque evidencia la separación entre el ser y el deber ser, la realidad y la utopía de la medicina (12). Pero además contiene un triple mensaje correspondiente a sus tres partes constitutivas, es decir la invocación y demanda en tanto carácter formal de juramento, el llamado pacto o alianza, y el código o deontología profesional.
Regulaciones
La partida de nacimiento de la medicina como profesión -en el sentido moderno de un grupo ocupacional autorregulado, con facultad para determinar quién pertenece al mismo y cómo debe comportarse- data del año 1140, cuando Rogelio de Sicilia estableció en su reino un examen oficial obligatorio para ejercer la medicina, que entonces ya contaba con la organización de su enseñanza en la Escuela de Salerno .
Tras otros ejemplos en el mismo sentido, como el de Montpellier, también prestigioso centro médico, exactamente cien años más tarde (1240) Federico II, emperador del Sacro Imperio Romano, promulga sus famosas leyes para el aprendizaje y ejercicio de la medicina en las dos Sicilias, haciendo esta vez expresa apelación a la Escuela de Salerno.
Según tales regulaciones obligatorias para la práctica profesional, el médico debe tener diploma universitario y licencia gubernamental, cursar tres años de estudio y realizar un practicantado bajo la supervisión de un médico de experiencia, antes de ejercer en forma independiente; la ordenanza alcanza también la cirugía y la farmacéutica, autorizando en un caso las disecciones para el estudio de la Anatomía en la formación de los cirujanos, y estableciendo en el otro un incipiente control de medicamentos.
Las facultades de medicina en las universidades medievales reglamentaron una carrera con sucesivos grados académicos -bachiller, licenciado, doctor- que valían como "licencias" o autorizaciones para el ejercicio profesional.
El espíritu corporativista Bajomedieval no se manifestó, sin embargo, en una medicina profesionalizada de tipo gremial, mientras que los colegios médicos, como es sabido, son creaciones de la modernidad. Los médicos nunca se identificaron con los gremios existentes desde la Edad Media y que, según Max Weber, eran de dos tipos, el de mercaderes y el de artesanos (las Gilden y las Zünfte como corporaciones urbanas para la protección de los intereses laborales).
Los médicos tenían formación universitaria y carácter eclesiástico, por tanto poco en común con los trabajadores manuales y los comerciantes, con la actividad artesanal y mercantil. Justamente la salida de esta circunstancia resultó en la moderna colegiación, como fue el caso del Royal College of Physicians de Londres, colegio y no gremio, real y no municipal, con el que comienza otra historia de la profesión médica. (10).
Deóntica médica
Deóntica o deontología, teoría del deber, es el nuevo estatuto de la moral separada de la ontología –teoría del ser-.
Su cometido es regular las relaciones científicas y políticas entre los médicos, estableciendo un orden normativo que primariamente garantice el prestigio y los intereses de la profesión.
Ethos profesional
Junto al orden médico se desarrolla la conciencia y la autoridad morales de la medicina; el nacimiento de la profesión es también el de la deontología y la aparición terminológica y conceptual de la "ética médica".
DOCUMENTOS DE DEONTOLOGIA MEDICA
ASOCIACION MEDICA MUNDIAL
- CODIGOS, DECLARACIONES Y NORMAS -
DECLARACION DE GINEBRA
-1948-
"En el momento de ser admitido corno miembro de la profesión médica:
Prometo solemnemente consagrar mi vida al servicio de la humanidad.
Otorgar a mis maestros los respetos, gratitud y consideraciones que merecen.
Ejercer mi profesión dignamente y a conciencia.
Velar solícitamente, y ante todo, por la salud de mi paciente.
Guardar y respetar los secretos a mí confiados.
Mantener incólume, por todos los conceptos y medios a mi alcance, el honor y las nobles tradiciones de la profesión médica.
Considerar como hermanos a mis colegas.
Hacer caso omiso de credos políticos y religiosos, nacionalidades, razas y rangos sociales, evitando que éstos se interpongan entre mis servicios profesionales y mi paciente.
Velar con sumo interés y respeto por la vida humana, desde el momento de la concepción, y aún bajo amenaza no emplear mis conocimientos para contravenir las leyes humanas".
CODIGO INTERNACIONAL DE ETICA MEDICA
-1949-
Deberes de los médicos en general
Al llevar a cabo su misión humanitaria, el médico debe mantener siempre una conducta moral ejemplar y apoyar los imperativos de su profesión, hacia el individuo y la sociedad.
El médico no debe dejarse influir por motivos de ganancia meramente. Las siguientes prácticas son estimadas no éticas: a) Cualquier medio de reclamo o publicidad excepto aquellos expresamente autorizados por el uso y la costumbre y el código de ética médica nacional. b) Participar en un plan de asistencia médica en el cual el médico carezca de independencia profesional. c) Recibir cualquier pago en conexión con servicios, fuera del pago profesional aunque sea con el conocimiento del paciente.
Todo procedimiento que pueda debilitar la resistencia física o mental de un ser humano está prohibido a menos que deba ser empleado en beneficio del interés propio del individuo.
Se aconseja al médico obrar con suma cautela al divulgar descubrimientos o técnicas nuevas de tratamiento.
El médico debe certificar o declarar únicamente lo que él ha verificado personalmente.
Deberes de los médicos hacia los enfermos
El médico debe recordar siempre la obligación de preservar la vida humana desde el momento de la concepción.
El médico debe a su paciente todos los recursos de su ciencia y toda su devoción. Cuando un examen o tratamiento sobrepase su capacidad, el médico debe llamar a otro médico calificado en la materia.
El médico debe, aún después que el paciente ha muerto, preservar absoluto secreto en todo lo que se le haya confiado o que él sepa por medio de una confidencia.
El médico debe proporcionar el cuidado médico en caso de urgencia, como un deber humanitario, a menos que esté seguro de que otros médicos pueden brindar tal cuidado.
Deberes de los médicos entre sí
El médico debe comportarse hacia sus colegas como él desearía que ellos se comportasen con él.
El médico no debe atraerse hacia sí los pacientes de sus colegas.
El médico debe observar los Principios de "La Declaración de Ginebra", aprobada por la Asociación Médica Mundial.
DECLARACIÓN SOBRE ÉTICA EN MEDICINA
(Asociación Latinoamericana de Academias de Medicina) -Quito, 1983-
La Asociación Latinoamericana de Academias Nacionales de Medicina (ALANAM) considera que la ética debe ser el marco conceptual de inspiración y de referencia para todas las acciones concernientes a la formación, ejercicio y desarrollo de las profesiones médicas. Ética y Medicina están ineludible e indisolublemente vinculadas desde sus orígenes en la historia de todas las civilizaciones; la incesante evolución de las formas de vida y de asociación humanas impone revisiones permanentes de enfoques y normas.
Las instituciones médicas calificadas y, en especial, las Academias Nacionales de Medicina tienen el deber de intervenir en la adopción de formulaciones conducentes a preservar una ética irreprochable en las relaciones entre la profesión médica y la sociedad. Esa intervención académica ha sido efectiva en todos los países representados en ALANAM, aunque con significativas diferencias derivadas de la antigüedad institucional, prestigio, posición oficial, estructuras legales nacionales, y hasta cierto punto, de los condicionamientos sociales.
El progreso científico alcanzado en etapas sucesivas, desde la medicina predominantemente clínica y el arrollador impulso tecnológico de las últimas décadas, deben ser concertados de manera que el humanismo esencial que caracteriza a la profesión médica, no sea desvirtuado.
INTRODUCCIÓN: ÉTICA EN MEDICINA
Las Academias de Medicina insisten en la necesidad de conferir una acentuada orientación social a las recomendaciones y normas sobre Ética en Medicina. En este sentido, las normas y recomendaciones modernas de ética deberán primordialmente acentuarse en las responsabilidades del médico, el que debe comprometerse solamente a dedicar su vida al servicio del bienestar humano.
La ALANAM hace. suyas las declaraciones sobre Ética en Medicina aprobadas en distintas reuniones por la Asociación Médica Mundial, así como por la Organización Mundial de la Salud.
Es deber del médico acudir al llamado de los pacientes, sin ninguna reserva, cuando se trata de situaciones de emergencia que comprometen la vida, pero puede dejar de hacerlo en casos rutinarios, cuando hay otro profesional idóneo disponible para sustituirlo.
La actualización de los conocimientos es imperativo moral y legal que debe asumir el médico mientras ejerce la profesión. Las organizaciones universitarias y profesionales y las instituciones estatales, deben promover la educación médica continuada y, además, estimular la creación y fortalecimiento de bibliotecas en los centros de trabajo médico. Las instituciones empleadoras deben autorizar la utilización del tiempo de trabajo contratado para el cumplirniento del objetivo anterior.
En lo relativo a los nuevos procedimientos derivados del progreso de la ciencia y la tecnología biomédicas, como son los casos de la fecundación in vitro y la ingeniería genética, ya que los principios éticos y los preceptos legales no están aún definitivamente establecidos, corresponde a las Academias de Medicina mantener una permanente vigilancia sobre su aplicación y repercusiones. En ningún caso, esos procedimientos deben aceptarse cuando afecten potencialmente la identidad biológica del ser humano o la dignidad de la especie.
Para la ejecución de trasplantes y substituciones artificiales de órganos o partes del cuerpo, son imprescindibles normas legales inspiradas en principios éticos, las que, sin apartarse del concepto integral que caracteriza a la persona humana, admiten que se efectúe previa certificación documentada de la muerte cerebral del donante, en uno de los casos con el consentimiento previo de éste y, en otros, con el de los familiares o el de las instituciones responsables. En todos los casos, debe estar garantizada la idoneidad de los procedimientos y la de sus ejecutores.
Hay consenso en que, establecida en forma fehaciente la muerte cerebral, no se justifican las acciones excepcionales para prolongar las manifestaciones vitales de las estructuras biológicas residuales, las que significan meramente una actividad vegetativa.
Por otra parte, en aquellos casos en que los indicadores clínicos e instrumentales revelan situaciones insalvables o incompatibles con la dignidad de la persona humana, queda al criterio del médico y de los familiares suspender los procedimientos extraordinarios. En case de controversia se recurrirá al criterio de un consejo técnico.
Está establecido el concepto de que la vida humana comienza desde el momento de la fecundación, cuando se recibe la codificación genética completa que confiere al huevo el derecho a la vida individual, por lo que el aborto es, en principio, rechazado por consideraciones éticas y no autorizado por muchas legislaciones. En otras, se acepta el llamado "aborto terapéutico" por razones médico-sociales. Debe respetarse en cualquier caso el abstencionismo del médico, por fuero de conciencia.
Desde el punto de vista ético, considerando que el cuerpo después de la muerte, por respetable que él sea, es un elemento material desprovisto del carácter de persona humana, es admisible el derecho individual de disponer qué se haga con el propio cuerpo después de la muerte, así como el derecho social para la práctica regular de las necropsias con fines científicos.
ÉTICA MÉDICA EN RELACIÓN A PERSONAS INDIVIDUALES
Las relaciones que se establecen entre el rnédico y el enfermo se basan en la confianza inspirada no solamente en la competencia técnica profesional, sino también en la probidad moral y la comprensión de los valores humanos.
Esto significa que el médico debe esforzarse por lograr, en cuanto sea posible, la comprensión de los patrones espirituales y socioculturales de sus enfermos y, además, proyectar y mantener su presencia más allá de lo estrictamente exigible de su acción profesional. Comprensión y entrega son los requisitos que caracterizan el ejercicio ético de la profesión.
Teniendo en cuenta la extensión y complejidad de la medicina contemporánea, el médico está obligado a solicitar la colaboración de los especialistas cuando el caso lo justifique, sin que esto signifique una transferencia de la responsabilidad inicial del médico tratante. Debe también evitarse el exceso de interconsultas.
El secreto profesional es una exigencia ética reconocida universalmente. Conspiran contra ella: la intervención de personal auxiliar de diversa formación técnica, los mecanismos administrativos que facilitan la difusión de las informaciones y, otras veces, los imperativos legales.
No obstante, el acto médico es una "confianza que se entrega a una conciencia" y debe ser escrupulosamente mantenido dentro de la más severa discreción. Cuando se extienda el uso del sistema computarizado para la confección y el archivo de historias clínicas, deberán adaptarse las medidas que preserven el secreto profesional.
En la medicinía moderna se observa el desarrollo creciente de las profesiones paramédicas y del personal auxiliar, que resulta hoy imprescindible para la conformación de los equipos de salud, no solamente en la medicina de grupo, sino también en la individual y social. Compete al médico y a las directivas de las instituciones de salud asegurar la idoneidad técnica y moral de los integrantes de estos equipos y contribuir en lo posible a su formación y perfeccionamiento.
Las normas sobre Ética Médica están dadas en nuestros países, unas veces como legislación nacional y otras como disposiciones emanadas de las organizaciones profesionales, tales como Colegios Médicos, Federaciones u otras. Por tanto, no es posible homologarlas en un estudio de conjunto.
En algunos países las Academias han influido, positivamente, en la elaboración de las normas legales, y deberán permanecer atentas a su cumplimiento. La supervisión de la observancia de los códigos de Ética Médica corresponde a la profesión médica.
Además, en la mayoría de las universidades y sociedades científicas existen Comisiones de Ética que intervienen en ese control.
La investigación científica debe observar rigurosamente el postulado de que su objetivo primario es el bienestar de los seres humanos. Como los medios para lograrlo son de diversa índole y adoptan algunas veces mecanismos controvertidos, las organizaciones mundiales de salud se han preocupado por recomendar normas a través de congresos internacionales, de las cuales las más recientes son las promulgadas por la Asociación Médica Mundial de Helsinki (1964) y Tokyo (1975), "Helsinki II".
Los principios de Helsinki II tienen vigencia en los países integrantes de ALANAM y su vigilancia está confiada indistintamente al Estado, las Universidades o los organismos gremiales, por medio de Comités de Etica.
Se destaca en dicha Declaración la distinción entre la investigación médica combinada con la asistencia (investigación clínica) y la no terapéutica (investigación biomédica).
ÉTICA MÉDICA EN RELACIÓN CON LA SOCIEDAD
La auditoría médica, instaurada ya en muchos centros asistenciales, debe serlo necesariamente en todos los casos para cautelar los derechos e intereses de los pacientes, de las instituciones y de la sociedad, garantizando así que el ejercicio profesional se desenvuelva dentro de las más estrictas normas éticas y formulaciones técnicas correctas.
Los aranceles médicos deben regularse equitativamente dentro del marco de la justicia distributiva.
La llamada dicotomía de honorarios está justamente proscrita en todas partes en forma implícita y también explícitamente en algunos códigos sanitarios. Para preservar la moral médica debiera generalizarse esta condena.
Los grupos organizados de trabajo médico para la atención privada disponen de mayores facilidades para seleccionar la afiliación de sus miembros que las instituciones públicas, pero en todas las situaciones deben extremarse los requisitos que garanticen la idoneidad de los integrantes.
En las últimas décadas, agencias de países extranjeros han impulsado e incrementado algunos programas relacionados particularmente con la política poblacional, cuyos objetivos y procedimientos se han cuestionado desde diferentes ángulos. Sin embargo, tales medíos y recursos pueden ser aceptados si concuerdan con la política poblacional de cada nación.
Cada día se hacen más ostensibles los efectos iatrogénicos de los medicamentos nuevos y de algunos de los antiguos, por lo que es imperativo reforzar la efectividad de los instrumentos legales y técnicos disponibles en nuestros países para controlar adecuadamente los ensayos y usos terapéuticos.
El médico se preocupará de los riesgos que representa para la salud la contaminación ambiental, colaborando con las instituciones, personas y comunidades en la promoción y realización de actividades destinadas a eliminar tales riesgos. Las formas que irnplican normas diferenciadas. Su aplicación debe estar condicionada por las características nacionales.
Se hace también énfasis en la obtención del consentimiento informado de los sujetos de la investigación en humanos o el de sus representantes naturales o legales, complementando con una revisión de carácter ético, independiente de los propósitos de la investigación. Con estas limitaciones, es permitida la investigación científica en seres humanos en nuestros países.
Los Comités de Ética responsables deben analizar las credenciales de los solicitantes y asegurarse de la importancia y conveniencia de las investigaciones, así como de la ausencia de riesgos previsibles antes de aprobar los proyectos.
CODIGOS ARGENTINOS
CODIGO DE ETICA MEDICA
(Confederación Médica de la República Argentina)
-1955-
Capítulo 1
DEBERES DE LOS MÉDICOS PARA CON LA SOCIEDAD
Art. 1 - En toda actuación el médico cuidará de sus enfermos ateniéndose a su condición humana. No utilizará sus conocimientos médicos contra las leyes de la humanidad. En ninguna circunstancia le será permitido emplear cualquier método que disminuya la resistencia física o mental de un ser humano, excepto por indicación estrictamente terapéutica o profiláctica determinada por el interés del paciente, aprobadas por una junta médica. No hará distinción de nacionalidad, de religión, de raza, de partido o de clase; sólo verá al ser humano que lo necesita.
Art. 2 - El médico prestará sus servicios ateniéndose más a las dificultades y exigencias de la enfermedad que al rango social o los recursos pecuniarios de su cliente.
Art. 3 - El médico debe ajustar su conducta a las reglas de la circunspección, de la probidad y del honor-, será un hombre honrado en el ejercicio de su profesión, como con los demás actos de su vida. La pureza de costumbres y los hábitos de templanza son asimismo indispensables, por cuanto sin un entendimiento claro y vigoroso no puede ejercer acertadamente su ministerio, ni menos estar apercibido para los accidentes que tan a menudo exigen la rápida y oportuna intervención del arte de curar.
Art. 4 - Auxiliará a la Administración pública en el cumplimiento de sus disposiciones legales que se relacionen con la profesión, de ser posible con asesoramiento de su entidad gremial.
Art. 5 - Cooperará con los medios técnicos a su alcance a la vigencia, prevención, protección y mejoramiento de la salud individual y colectiva.
Art. 6 - Los médicos tienen el deber de combatir la industrialización de la profesión, el charlatanismo y el curanderismo, cualquiera sea su forma, recurriendo para ello a todos los medios legales de que disponen, con intervención de su entidad gremial.
Capítulo II
DEBERES DE LOS MÉDICOS PARA CON LOS ENFERMOS
Art. 7 - Toda la asistencia médica debe basarse en la libre elección del médico por parte del enfermo, ya sea en el ejercicio privado, en la atención por entidades particulares o por el Estado.
Art. 8 - La obligación del médico en ejercicio de su profesión, de atender a un llamado, se limita a los casos siguientes:
a) Cuando no hay otro facultativo en la localidad en la cual ejerce la profesión y no existe servicio público.
b) Cuando es otro médico quien requiere, espontáneamente, su colaboración profesional y no exista en las cercanías otro capacitado para hacerlo.
e) En los casos de suma urgencia o de peligro inmediato para la vida del enfermo.
Art. 9 - El médico evitará en sus actos, gestos y palabras, todo lo que pueda obrar desfavorablemente en el ánimo del enfermo y deprimirlo o alarmarlo sin necesidad; pero si la enfermedad es grave y se teme un desenlace fatal, o se esperan complicaciones capaces de ocasionarlo, la notificación oportuna es de regla y el médico lo hará a quien a su juicio corresponda.
Art. 10 - La revelación de incurabilidad se le podrá expresar directamente a ciertos enfermos cuando, a juicio del médico, y de acuerdo con la modalidad del paciente, ello no le cause daño alguno y le facilite en cambio la solución de sus problemas.
Art. 11 - La cronicidad o incurabilidad no constituyen un motivo para que el médico prive de asistencia al enfermo. En los casos difíciles o prolongados, es conveniente y aún necesario, provocar consultas o juntas con otros colegas, en beneficio de la salud y de la moral del enfermo.
Art. 12 - El profesional debe respetar las creencias religiosas de sus clientes y no oponerse al cumplimiento de los preceptos religiosos, siempre que esto no redunde en perjuicio de su estado.
Art. 13 - El número de visitas y la oportunidad de realizarlas, serán lo estrictamente necesario y oportunas para seguir debidamente el curso de la enfermedad. Las visitas muy frecuentes o fuera de hora, alarman al paciente y pueden despertar sospechas de miras interesadas.
Art. 14 - Salvo casos de urgencia, la anestesia general no se hará sin la presencia de otro médico o de personal auxiliar capacitado.
Art. 15 - El médico no hará ninguna operación mutilante (amputación, castración, etc.) sin previa autorización del enfermo, la que se podrá exigir por escrito o hecha en presencia de testigos hábiles. Se exceptúan los casos en los cuales la indicación surja del estado de los órganos en el momento de la realización del acto quirúrgico o el estado del enfermo no lo permita. En estos casos se consultará con el miembro de la familia más allegado o en ausencia de todo familiar o representante legal, después de haber consultado y coincidido con otros médicos presentes. Conviene dejar todos estos hechos por escrito y firmados por los que actuaron.
Art. 16 - Asimismo la terapéutica convulsivante o cualquier otro tipo de terapéutica neuropsiquiátrica y neuroquirúrgica, debe hacerse mediante autorización escrita del enfermo o de sus allegados.
Art. 17 - El mismo criterio se seguirá en todos los casos de terapéuticas riesgosas a juicio del médico tratante.
Art. 18 - El médico no practicará ninguna operación a menores de edad sin la previa autorización de los padres o tutor del enfermo. En caso de menores adultos, su consentimiento será suficiente tratándose de operaciones indispensables y urgentes y no hubiese tiempo de avisar a sus familiares. Conviene dejar constancia por escrito.
Art. 19 - El médico no podrá esterilizar a un hombre o a una mujer sin una indicación terapéutica perfectamente determinada.
Art. 20 - El médico no confiará sus enfermos a la aplicación de cualquier medio de diagnóstico o terapéutico, nuevo o no, que no haya sido sometido previamente al control de las autoridades científicas reconocidas.
Capítulo III
DEBERES DE LOS MEDICOS PARA CON LOS COLEGAS
a) Asistencia médica.
Art. 21 - Es de buena práctica asistir sin honorarios al colega, su esposa, sus hijos y los parientes de primer grado siempre que se encuentren sometidos a su cargo y no se hallen amparados por ningún régimen de previsión.
Art. 22 - Si el médico que licita la asistencia reside en lugar distante y dispone de suficientes recursos pecuniarios, su deber es remunerarle en proporción al tiempo invertido y a los gastos que le ocasione.
Art. 23 - Cuando el médico no ejerce activamente la profesión y su medio de vida es un negocio o profesión distinta o rentas, es optativo de parte del médico que lo trata el pasar honorarios y no de parte del que recibe la atención el no abonarlos.
Art. 24 - En el juicio sucesorio de un médico sin herederos de primer grado, al médico que lo asistió corresponde sus honorarios.
b) Relaciones profesionales.
Art. 25 - El respeto mutuo entre los profesionales del arte de curar, la no intromisión en los límites de la especialidad ajena y el evitar desplazarse por medios que no sean los derivados de la competencia científica, constituyen las bases de la ética que rige las relaciones profesionales.
Art. 26 - Se entiende por médico ordinario o habitual de la familia o del enfermo, aquél a quien en general o habitualmente consultan los nombrados. Médico de cabecera es aquél que asiste al paciente en su dolencia actual.
Art. 27 - El gabinete del médico es un terreno neutral donde pueden ser recibidos y tratados todos los enfermos, cualesquiera sean los colegas que lo hayan asistido con anterioridad y las circunstancias que proceden a la consulta. No obstante, el médico tratará de no menoscabar la actuación de sus antecesores.
Art. 28 - El llamado a visitar en su domicilio a un paciente atendido en su actual enfermedad por otro médico, no debe aceptarse, salvo lo previsto en el art. 82, o en ausencia, imposibilidad o negativa reiterada de hacerlo por el médico de cabecera, o con su autorización. Todas estas circunstancias que autorizan concurrir al llamado y si ellas se prolongan al continuar en la atención del paciente deben comprobarse, y de ser posible documentarse en forma fehaciente y hacerlas conocer al médico de cabecera.
Art. 29 - Si por las circunstancias del caso el médico llamado supone que el enfermo está ya bajo tratamiento de otro, deberá averiguarlo y ante su comprobación ajustar su conducta posterior a las normas prescriptas en este Código, comunicándolo al médico de cabecera.
Art. 30 - Las visitas de amistad o sociales o de parentesco de un profesional a un enfermo atendido por un colega, deben hacerse en condiciones que impidan toda sospecha de miras interesadas o de simple control. El deber del médico es abstenerse de toda pregunta u observación tocante a la enfermedad que padece o tratamiento que sigue y evitará cuanto, directa o indirectamente, tienda a disminuir la confianza depositada en el médico tratante.
Art. 31 - Durante las consultas, el médico consultor observará honrada y escrupulosa actitud en lo que respecta a la reputación, moral y científica del de cabecera, cuya conducta deberá justificar siempre que coincida con la verdad de los hechos o con los principios fundamentales de la ciencia; en todo caso, la obligación moral del consultor, cuando ello no involucre perjuicio para el paciente, es atenuar el error y abstenerse de juicios e insinuaciones capaces de afectar el crédito del médico de cabecera o la confianza en él depositada.
Art. 32 - Ningún médico consultor debe convertirse en médico de cabecera del mismo paciente, durante la enfermedad para la cual fue consultado. Esta regla tiene las siguientes excepciones:
a) Cuando el médico de cabecera cede voluntariamente la dirección del tratamiento.
b) Cuando la naturaleza de la afecci6n hace que sea el especialista quien debe encargarse de la atención.
c) Cuando así lo decida el enfermo o sus familiares y lo expresen en presencia de los participantes de la consulta o junta médica.
Art. 33 - La intervención del médico en los casos de urgencia, en enfermos atendidos por un colega, debe limitarse a las indicaciones precisas en ese momento. Colocado el enfermo fuera de peligro o presentado su médico de cabecera, su deber es retirarse o cederle la atención, salvo pedido del colega de continuarla en forma mancomunada.
e) Relaciones científicas y gremiales.
Art. 34 - Todo médico debe:
a) Propender al mejoramiento cultural, moral y material de todos los colegas.
b) Defender a los colegas perjudicados injustamente en el ejercicio de la profesión.
c) Propender por todos los medios adecuados al desarrollo y progreso científico de la medicina, orientándola como función social.
d) Mantener relaciones científicas y gremiales a través del intercambio cultural con organizaciones médicas nacionales o extranjeras afines, con objeto de ofrecer y recibir las nuevas conquistas que la ciencia médica haya alcanzado; favoreciendo y facilitando la obtención de becas de perfeccionamiento a los colegas jóvenes.
e) Cuando el médico sea elegido para un cargo gremial o científico, debe entregarse de lleno a él para beneficio de todos. La facultad representativa o ejecutiva del dirigente gremial no debe exceder los límites de la autorización otorgada y si ella no lo hubiere, debe obrar de acuerdo con el espíritu de representación y ad referéndum.
f) Todo médico tiene el deber y el derecho de afiliarse libremente a una entidad médico-gremial y colaborar para desarrollar el espíritu de solidaridad gremial y ayuda mutua entre los colegas y cumplir las medidas aprobadas por la entidad médico-gremial a que pertenezca. La afiliación a dos o más entidades gremiales que sean opuestas en principios o medios de ponerlos en práctica, constituye falta a la ética gremial.
g) Toda relación con el Estado, con las compañías de seguros, mutualidades, sociedades de beneficencia, etc., debe ser regulada mediante la asociación gremial a la que se pertenece, la que se ocupará de la provisión de cargos por concurso, escalafón, inamovilidad, jubilación, aranceles, cooperativas, etc. En ningún caso el médico debe aceptar convenio o contrato profesional por servicio de competencia genérica, que no sean establecidos por una entidad gremial.
h) El médico no podrá firmar ningún contrato que no sea visado por la entidad gremial.
i) Es obligación de los médicos someter toda interpretación o proyecto de modificaciones del presente Código de Ética Médica a la entidad médico-gremial a que pertenece.
Capítulo IV
DE LOS DEBERES DEL MEDICO CON LOS PROFESIONALES AFINES Y
AUXILIARES DE LA MEDICINA
Art. 35 - El médico cultivará cordiales relaciones con los profesionales de las otras ramas del arte de curar y auxiliares de la medicina, respetando estrictamente los límites de cada profesión.
Art. 36 - Cuando se trata a los profesionales afines de la medicina o al personal auxiliar, no hay obligación de prestar gratuitamente nuestros servicios médicos; ello es optativo del que los presta y no del que los recibe.
Art. 37 - El médico no debe confiar en los auxiliares de la medicina lo que a él exclusivamente le corresponde en el ejercicio de la profesión, ni ejercerá las funciones propias de ellos. En la imposibilidad de hacerlo todo personalmente, debe recurrir a la colaboración de un colega y realizar la atención en forma mancomunada.
Art. 38 - Los médicos, odontólogos, bioquímicos y parteras podrán asociarse con la finalidad de constituir un equipo técnico, para el mejor desempeño profesional.
Capítulo V
DE LAS CONSULTAS Y JUNTAS MÉDICAS
Art. 39 - Se llama consulta médica a la reunión de dos o más colegas para intercambiar opiniones respecto al diagnóstico, pronóstico y tratamiento de un enfermo en asistencia de uno de ellos.
Art. 40 - Ni la rivalidad, celos o intolerancia en materia de opiniones, deben tener cabida en las consultas médicas; al contrario, la buena fe, la probidad, el respeto y la cultura se imponen como un deber en el trato profesional de sus integrantes.
Art. 41 - Las consultas o juntas médicas se harán por indicación del médico de cabecera o por medio del enfermo o de sus familiares. El médico debe provocarlas en los siguientes casos:
a) Cuando no logre hacer diagnóstico.
b) Cuando no obtiene un resultado satisfactorio con el tratamiento empleado.
c) Cuando, por la gravedad del pronóstico, necesite compartir su responsabilidad con otro u otros colegas.
Art. 42 - Cuando es el enfermo o sus familiares quienes la promueven, el médico de cabecera no debe oponerse a su realización y en general debe aceptar el consultor propuesto, pero le cabe el derecho de rechazarlo con causa justificada. En caso de no llegar a un acuerdo, el médico de cabecera está facultado para proponer la designación de uno por cada parte, lo que de no ser aceptado lo autoriza a negar la consulta y queda dispensado de continuar la atención.
Art. 43 - Los médicos tienen la obligación de concurrir a las consultas con puntualidad. Si después de una espera prudencial, no menor de quince minutos, el médico de cabecera no concurre ni solicita otra corta espera, el o los médicos consultantes están autorizados a examinar al paciente.
Art. 44 - Reunida la consulta o junta, el médico de cabecera hará la relación del caso sin ornitir ningún detalle de interés y hará conocer el resultado de los análisis y demás elementos de diagnóstico empleados, sin precisar diagnóstico, el cual puede entregar por escrito, en sobre cerrado, si así lo deseara. Acto continuo los consultores revisarán al enfermo. Reunida de nuevo la junta, los consultores emitirán su opinión, principiando por el de menor edad y terminando por el de cabecera, quien en este momento dará su opinión verbal o escrita. Corresponde a este último reaunir las opiniones de sus colegas y formular las conclusiones que se someterán a la decisión de la junta. El resultado final de estas deliberaciones lo comunicará el médico de cabecera al enfermo o a sus familiares, delante de los colegas, pudiendo ceder a cualquiera de ellos esta misión.
Art. 45 - Si los consultantes no están de acuerdo con el de cabecera, el deber de éste es comunicarlo así al enfermo o sus familiares, para que decidan quién continuará con la asistencia.
Art. 46 - El médico de cabecera está autorizado para levantar y conservar un acta con las opiniones emitidas, que, con él, firmarán todos los consultores, toda vez que por razones relacionadas con las decisiones de la junta, crea necesario poner su responsabilidad a salvo de falsas interpretaciones.
Art.47- En las consultas y juntas se evitarán las disertaciones profundas sobre temas doctrinarios o especulativos y se concretará la discusión a resolver prácticamente el problema clínico presente.
Art. 48 - Las decisiones de las consultas y juntas pueden ser modificadas por el médico de cabecera, si así lo exige algún cambio en el curso de la enfermedad, pero todas las modificaciones, como las causas que las motivaron, deben ser expuestas y explicadas en las consultas siguientes.
Art. 49 - Las discusiones que tengan efecto en las juntas deben ser de carácter confidencial. La responsabilidad es colectiva y no le está permitido a ninguno eximirse de ella, por medio de juicios o censuras emitidos en otro ambiente que no sea el de la junta misma.
Art. 50 - A los médicos consultores les está terminantemente prohibido volver a la casa del enfermo después de terminada la consulta, salvo en caso de urgencia o con autorización expresa del médico de cabecera, con ausencia del enfermo o de sus familiares, así como hacer comentarios particulares sobre el caso.
Art. 51 - Cuando la familia no pueda pagar una consulta, el médico de cabecera podrá autorizar por escrito a un colega para que examine al enfermo en visita ordinaria. Éste está obligado a comunicarse con el de cabecera o enviar su opinión escrita, bajo sobre cerrado.
Capítulo VI
DE LOS CASOS DE URGENCIA, DEL REEMPLAZO MÉDICO Y DE ATENCIÓN MANCOMUNADA
Art. 52 - El médico que por cualquier motivo de los previstos en este Código, atienda a un enfermo en asistencia de un colega, debe proceder con el máximo de cautela y discreción, en sus actos y palabras, de manera que no puedan ser interpretadas como una rectificación o desautorización del médico de cabecera, y evitará cuanto, directa o indirectamente, tienda a disminuir la confianza en él depositada.
Art. 53 - El médico que es llamado por un caso de urgencia, por hallarse distante el de cabecera, se retirará al llegar éste, a menos que se le solicite acompañarlo en la asistencia.
Art. 54 - El facultativo llamado de urgencia por un paciente en atención de otro médico, debe limitarse a llenar las indicaciones del momento y no está autorizado a alterar el plan terapéutico sino en lo estrictamente indispensable y perentorio.
Art. 55 - Cuando varios médicos son llamados simultáneamente para un caso de enfermedad repentina o accidente, el enfermo quedará al cuidado del que llegue primero, salvo decisión contraria del enfermo o sus familiares. En cuanto a la continuación de la asistencia, ella corresponde al médico habitual de la familia si se presentara, siendo aconsejable que éste invite al colega a acompañarlo en la asistencia. Todos los médicos concurrentes al llamado están autorizados a cobrar los honorarios correspondientes a sus diversas actuaciones.
Art. 56 - El médico que reemplace a otro no debe instalarse, por el término de dos años corno mínimo, en el lugar donde hizo el reemplazo o donde pueda entrar en competencia con el médico reemplazado, salvo mutuo acuerdo. En la misma situación está el médico que transfiere su consultorio a otro; no debe instalarse, por el término de diez años, ni siquiera en su zona de influencia.
Art. 57 - Cuando el médico de cabecera lo creyera necesario, puede proponer la concurrencia de un médico ayudante designado por él. En este caso la atención se hará en forma mancomunada. El médico de cabecera dirige el tratamiento y controla periódicamente el caso, pero el ayudante debe conservar amplia libertad de acción. Ambos colegas están obligados a cumplir estrictamente las reglas de la ética médica, constituyendo una falta grave por parte del yudante el desplazar o tratar de hacerlo al de cabecera, en el presente o futuras atenciones del mismo enfermo.
Capítulo VII
DE LOS ESPECIALISTAS
Art. 58 - Médico especialista es quien se ha consagrado particularmente a una de las ramas de la Ciencia Médica, realizando estudios especiales en facultades, hospitales u otras instituciones que están en condiciones de certificar dicha especialización con toda seriedad, ya sean del país o del extranjero y luego de haber cumplido dos años, como mínimo, en el ejercicio profesional. La especialización es más seriamente reconocida cuando se hace con intervención de una sociedad científica o gremial.
Art. 59 - El hecho de titularse especialista de una rama determinada de la Medicina, significa para el profesional el severo compromiso consigo mismo y para los colegas. de restringir su actividad a la especialidad elegida.
Art. 60 - Comprobada por el médico tratante la oportunidad de la intervención de un especialista o cirujano, deberá hacerlo presente al enfermo o sus familiares. Aceptada la consulta, ésta se concertará y realizará de acuerdo a los artículos pertinentes de este Código.
Art. 61 - Si de la consulta realizada se desprende que la enfermedad está encuadrada dentro de la especialidad del consultante, el médico de cabecera debe cederle la dirección del tratamiento. Si en cambio no constituye más que una complicación u ocupa un lugar secundario en el cuadro general de la enfermedad, la dirección del tratamiento corresponde al médico de cabecera y el especialista debe concretarse a tratar la parte que le corresponde y de acuerdo con aquél, suspendiendo su intervención tan pronto como cese la necesidad de sus servicios.
Art. 62 - En caso de intervención quirúrgica es el cirujano especialista a quien corresponde fijar la oportunidad y lugar de su ejecución y la elección de sus ayudantes, pudiendo pedir al médico de cabecera que sea uno de ellos.
Art. 63 - El médico tratante que envía a su paciente al consultorio de un especialista le corresponde comunicarse previamente con él, por cualquier medio y a este último, una vez realizado el examen, comunicarle su resultado. La conducta a seguir desde este momento por ambos colegas es la indicada en los artículos precedentes. Esta clase de visitas está comprendida entre las extraordinarias.
Art. 64 - Es aconsejable, sin ser obligatorio, que el cirujano o especialista que reciba en su consultorio a un enfermo venido espontáneamente, le comunique a su médico habitual el resultado de su examen, salvo expresa negativa del paciente.
Art. 65 - El especialista debe abstenerse de opiniones o alusiones respecto a la conducta del médico genend y tratar de justificarlo en su proceder, siempre y cuando ello no involucre un perjuicio para el enfermo.
Capítulo VIII
DEL SECRETO PROFESIONAL
Art. 66 - El secreto profesional es un deber que nace de la esencia misma de la profesión. El interés público, la seguridad de los enfermos, la honra de las familias, la respetabilidad del profesional y la dignidad del arte exigen el secreto. Los profesionales del arte de curar tienen el deber de conservar como secreto todo cuanto vean, oigan o descubran en el ejercicio de la profesión, por el hecho de su ministerio, y que no debe ser divulgado.
Art. 67 - El secreto profesional es una obligación. Revelarlo sin justa causa, causando o pudiendo causar daño a terceros, es un delito previsto por el artículo 156 del Código Penal. No es necesario publicar el hecho para que exista revelación, basta la confidencia a una persona aislada.
Art. 68 - Si el médico tratante considera que la declaración del diagnóstico en un certificado médico perjudica al interesado, debe negarlo para no violar el secreto profesional. En caso de imprescindible necesidad y por pedido expreso de la autoridad oorrespondiente, revelará el diagnóstico al médico funcionario que corresponda, lo más directamente posible, para compartir el secreto.
Art. 69 - El médico no incurre en responsabilidad cuando revela el secreto profesional en los siguientes casos:
a) Cuando en su calidad de perito actúa como médico de una compañía de seguros, rindiendo informes sobre la salud de los candidatos que le han sido enviados para su examen. Tales informes los enviará en sobre cerrado al médico jefe de la compañía, quien a su vez tiene las mismas obligaciones del secreto.
b) Cuando está comisionado por autoridad competente para reconocer el estado físico o mental de una persona.
c) Cuando ha sido designado para practicar autopsias o pericias médico-legales de cualquier género, así en lo civil como en lo criminal.
d) Cuando actúa en carácter de médico de sanidad nacional, militar, provincial, municipal, etc.
e) Cuando en su calidad de médico tratante hace la declaración de enfermedades infectocontagiosas, ante la autoridad sanitaria y cuando expide certificado de defunción.
f) Cuando se trata de denuncias destinadas a evitar que se cometa un error judicial.
g) Cuando el médico es acusado o demandado bajo la imputación de un daño culposo en el ejercicio de su profesión.
Art. 70 - El médico, sin faltar a su deber, denunciará los delitos de que tenga conocimiento en el ejercicio de su profesión, de acuerdo con lo dispuesto por el Código Penal. No puede ni debe denunciar los delitos de instancia privada, contemplados en los artículos 71 y 72 del mismo Código.
Art. 71 - En los casos de embarazo o parto de una soltera, el médico debe guardar silencio. La mejor norma puede ser aconsejar que la misma interesada confiese su situación a la madre o hermana casada o mayor.
Art. 72 - Cuando el médico es citado ante el tribunal como testigo para declarar sobre hechos que ha conocido en el ejercicio de su profesión, el requerimiento judicial ya constituye "justa causa" para la revelación y ésta no lleva involucrada por lo tanto una violación del secreto profesional. En estos casos el médico debe comportarse con mesura, limitándose a responder lo necesario, sin incurrir en excesos verbales.
Art. 73 - Cuando el médico se vea obligado a reclamar judicialmente sus honorarios, se limitará a indicar el número de visitas y consultas, especificando las diurnas y nocturnas, las que haya realizado fuera del radio urbano y a qué distancia, las intervenciones que haya practicado. Será circunspecto en la revelación del diagnóstico y naturaleza de ciertas afecciones, reservándose para exponer detalles ante los peritos médicos designados o ante la entidad gremial correspondiente.
Art. 74 - El profesional sólo debe suministrar informes respecto al diagnóstico, pronóstioo o tratamiento de un cliente a los allegados más inmediatos del enfermo. Solamente procederá en otra forma con la autorización expresa del paciente.
Art. 75 - El médico puede compartir su secreto con cualquier otro colega que intervenga en el caso. Este a su vez está obligado a mantener el secreto profesional.
Art. 76 - El secreto médico obliga a todos los que concurren en la atención del enfermo. Conviene que el médico se preocupe educando a los estudiantes y a los auxiliares de la Medicina en este aspecto tan importante.
Capítulo IX
DE LA PUBLICIDAD Y ANUNCIOS MEDICOS
Art. 77 - La labor de los médicos como publicistas es ponderable cuando se hace con fines de intercambiar conocimientos científicos, gremiales o culturales. La publicación de todo trabajo científico serio debe hacerse por medio de la prensa científica, siendo contrario a todas las normas éticas su publicación en la prensa no médica, radiotelefónica, etc.
Art. 78 - Los artículos y conferencias de divulgación científica para el público no médico, cuidarán de no facilitar la propaganda personal mediante la relación de éxitos terapéuticos o estadística, mencionando demasiado el nombre del autor o una determinada institución, o por medio de fotografías personales o de su clínica, sanatorio o consultorio, o en el acto de realizar determinada operación en tratamiento. En fin, se limitarán a divulgar los conocimientos que el público necesita saber para ayudar a los médicos en su lucha contra la enfermedad.
Art. 79 - El profesional, al ofrecer al público sus servicios, puede hacerlo por medio de anuncios de tamaño y caracteres discretos, limitándose a indicar su nombre y apellido, sus títulos científicos o universitarios, cargos hospitalarios o afines, las ramas y especialidades a que se dedique, horas de consulta, su dirección y número de teléfono.
Art. 80 - Están expresamente reñidos con toda norma de ética los anuncios que reúnan alguna de las características siguientes:
a) Los de tamaño desmedido, con caracteres llamativos o acompañados de fotografías.
b) Los que ofrezcan la pronta, a plazo fijo e infalible, curación de determinadas enfermedades.
c) Los que prometan la prestación de servicios gratuitos o los que explícita o implícitamente
mencionan tarifas de honorarios.
d) Los que invoquen títulos, antecedentes o dignidades que no poseen legalmente.
e) Los que por su particular redacción o ainbigüedad, induzcan a error o confusión respecto a la identidad, título profesional o jerarquía universitaria del anunciante. Los profesionales que pertenezcan al cuerpo docente de la Universidad, son los únicos que pueden anunciarse con el título de profesor, siempre que se especifique la cátedra o materia de designación como tal.
f.) Los que mencionan diversas ramas o especialidades de la Medicina, sin mayor conexión o afinidad entre ellas.
g) Los que llamen la atención sobre sistemas, curas, procedimientos especiales, exclusivos o secretos.
h) Los que involucren el fin preconcebido de atraer numerosa clientela mediante la aplicación de nuevos sistemas o procedimientos especiales (naturismo, iridología, homeopatía, etcétera), curas o modificaciones aún en discusión respecto a cuya eficacia aún no se hayan expedido definitivamente las instituciones oficiales o científicas.
i) Los que importen reclame mediante el agradecimiento de pacientes.
j) Los transmitidos por radiotelefonía o altoparlantes, los efectuados en pantallas cinematográficas, los repartidos en forma de volantes o tarjetas que no son distribuidas por el correo y con destinatario preciso.
k) Los que aún cuando no infrinjan alguno de los apartados del presente artículo, sean exhibidos en lugares inadecuados o sitios que comprometen la seriedad de la profesión, o los que colocados en el domicilio del profesional, adquieran el tamaño y forma de carteles y los letreros luminosos.
Capítulo X
DE LA FUNCION HOSPITALARIA
Art. 81 - Es importante que al enviar los enfermos al hospital no se lesionen los justos intereses de ningún colega, entre ellos los económicos. Tanto si el hospital es de una mutualidad, de beneficencia o del Estado, no debe hacerse, por medio de él, competencia desleal a los demás colegas.
Art. 82 - Es imprescindible propugnar por la carrera médico hospitalaria, con concurso previo, escalafón, estabilidad, jubilación, etc., apoyando decididamente la acción de los organismos gremiales en tal sentido.
Art. 93 - No se debe, salvo por excepción y en forma gratuita, derivar enfermos del hospital al consultorio particular.
Capítulo XI
DE LOS HONORARIOS MEDICOS
Art. 84 - Debe haber un entendimiento directo del médico con el enfermo o con sus familiares en materia de honorarios, tratando que su estimación no perjudique a los demás colegas.
Art. 85 - El médico está obligado a ajustarse para su beneficio y el de sus colegas, y salvo los casos especificados en este C6digo, al monto mínimo establecido por la entidad médico gremial correspondiente, por debajo del cual no deben aceptarse.
Art. 86 - Los honorarios médicos deben corresponder a la jerarquía, condiciones científicas y especialización del profesional, posición económica y social del enfermo y a la importancia y demás circunstancias que rodean al servicio médico prestado. Es conveniente ajustarse para su apreciación a las visitas realizadas, que pueden ser ordinarias o extraordinarias, prestadas en el consultorio o domicilio del enfermo y con o sin la realización de trabajos especiales durante su desarrollo.
Art. 87 - Las atenciones gratuitas perjudican en general a los colegas y deben limitarse a los casos de parentesco cercano, amistad íntima, asistencia entre colegas y pobreza manifiesta. En este último caso no es falta de ética negarse a la asistencia en forma privada si existiera en la localidad un servicio asistencias público.
Art. 88 - Si por alguna circunstancia proveniente del médico, como ser el olvido de una indicación terapéutica necesaria, completar un examen, por motivos de enseñanza o por comodidad del médico, etc., deben efectuarse más visitas que las necesarias o hacerlas fuera de hora, su importe no se cargará en la cuenta de honorarios, advirtiéndolo al enfermo.
Art. 89 - La presencia del médico de cabecera en una intervención quirúrgica, siempre da derecho a honorarios especiales.
Art. 90 - En los casos en que los clientes, sin razón justificada, se nieguen a cumplir sus compromisos pecuniarios con el médico, éste, una vez agotados los medios privados, puede demandarlo ante los tribunales por cobro de honorarios, sin que ello afecte, en forma alguna, el nombre, crédito o concepto del demandante. Es conveniente ponerlo en conocimiento de la entidad médico gremial correspondiente y pedir a ésta asesoramiento o representación legal ante la justicia.
Art. 91 - Toda consulta por carta que obligue al médico a un estudio del caso, especialmente si se hacen indicaciones terapéuticas, debe considerarse como una atención en consultorio y da derecho a pasar cuenta de honorarios.
Art. 92 - Las consultas telefónicas deben limitarse en lo posible y podrán ser incluidas en la cuenta de honorarios.
Capítulo XII
DE LAS INCOMPATIBILIIDADES, DICOTOMÍA Y OTRAS FALTAS A LA ÉTICA
Art. 93 - En los casos en que el médico sea dueño o director o forme parte como accionista de una casa de productos farmacéuticos, no debe ejercer su profesión atendiendo enfermos, pero puede dedicarse a la investigación científica o la docencia. En pocas palabras, no debe ponerse en condiciones de recetar sus productos.
Art. 94 - El médico accionista de una compañía de seguros que entrara en conflicto con el gremio, debe acatar estrictamente las directivas impartidas por los organismos gremiales, a pesar de que fueran en desmedro de los intereses de su compañía, y en el caso de tratarse de un dirigente gremial, retirarse de su cargo mientras dure el conflicto.
Art. 95 - El ejercicio de la medicina es una tarea que ocupa al médico la totalidad de su jornada. El desempeño de cargos públicos que exijan seria dedicación, como ser gobernador, ministro (incluido el de Salud Pública), jefe de un organismo del Estado, etc., imponen el cierre del consultorio o en su defecto, el nombramiento de un reemplazante, lo que también es aconsejable pero no obligatorio, para los legisladores.
Art. 96 - Los médicos que actúan activamente en política no deben valerse de la situación de preeminencia que esa actividad pueda reportarles para obtener ventajas profesionales. En ningún caso recurrirán con fines de proselitismo, a la prestación de asistencias gratuitas o al cobro de honorarios menores a los establecidos en su lugar de residencia.
Art. 97 - Si el médico tiene otro medio de vida que le absorbe su tiempo, en desmedro del estudio y mejoramiento profesional que debe a sus enfermos, debe elegir entre ambos, ejerciendo aquél en el que esté más capacitado.
Art. 98 - No debe tornar parte en cualquier plan de asistencia médica en donde no tenga independencia profesional. El médico debe a su paciente completa lealtad y todos los recursos de la ciencia y cuando algún examen o tratamiento esté fuera de sus recursos debe dar intervención al colega que posea la necesaria habilidad.
Art. 99 - La participación de honorarios entre el médico de cabecera y cualquier otro profesional del arte de curar, cirujano, especialista, consultor, odontólogo, bioquímico, farmacéulico, etc., es un acto contrario a la dignidad profesional. Cuando en la asistencia de un enfermo han tenido injerencia otros profesionales, los honorarios se presentarán al paciente, familiares o herederos, separadamente o en conjunto, detallando en este último caso los nombres de los participantes.
Art. 100 - Constituye una violación a la Ética Profesional, aparte de constituir delito de asociación ilegal, previsto y penado por la ley, la percepción de un porcentaje derivado de la prescripción de medicamentos o aparatos ortopédicos, lentes, etc., así como la retribución a intermediarios de cualquier clase (corredores, comisionistas, hoteleros, choferes, etc.) entre profesionales y pacientes.
Art. 101 - Al médico le está expresamente prohibido orientar a sus clientes hacia determinada farmacia o establecimiento.
Art. 102 - Son actos contrarios a la Ética, desplazar o pretender hacerlo, a un colega en puesto público, sanatorio, hospital, etc., por cualquier medio que no sea el concurso, con representación de la asociación gremial correspondiente.
Art. 103 - Son actos contrarios a la honradez profesional, y por lo tanto quedan prohibidos, reecmplazar en sus puestos a los médicos de hospitales, sanatorios, facultades de cualquier calificación o clase, si fueran separados sin causa justificada y sin sumario previo, con derecho a descargo. Sólo la entidad gremial correspondiente podrá autorizar expresamente y en forma precaria, las excepciones a esta regla.
Art. 104 - Constituye falta grave difamar a un colega, calumniarse o tratar de perjudicarle por cualquier medio en el ejercicio profesional.
Art. 105 - Ningún médico prestará su nombre a persona no facultada por autoridad competente para practicar la profesión.
Art. 106 - No colaborará con los médicos sancionados por infracción a las disposiciones del presente Código mientras dure la sanción.
Art. 107 - No se puede reemplazar a los médicos de cabecera sin antes haber cumplido con las reglas prescriptas en el presente Código.
Art. 108 - Es faltar a la Ética admitir en cualquier acto médico a personas extrañas a la Medicina, salvo autorización del enfermo o sus familiares.
Capítulo XIII
DE LA RESPONSABILIDAD PROFESIONAL
Art. 109 - Todo método o terapéutica podrá aplicarse sin temor cuando se han cubierto todos los requisitos médicos establecidos para su aplicación,
Art. 110 - El médico es responsable de sus actos en los siguientes casos:
a) Cuando comete delitos contra el derecho común.
b) Cuando por negligencia, impericia, ignorancia o abandono inexcusables, causa algún daño.
Capítulo XIV
Art. 111 - Corno principio fundamental debe establecerse que los recursos del diagnóstico pertenecen al médico y éste tiene el derecho de retenerlos como elementos de su archivo científico y comprobantes de su actuación profesional.
Art. 112 - Cuando un colega requiere informes o el mismo enfermo los solicita, éstos deben ser completos, sin omisión de ningún dato obtenido en el examen, acompañados de la copia de los análisis, informes radiológicos. etc. A su vez, el médico que los solicita debe confiar en el certificado o información suministrada por el colega, no obstante lo cual, en caso de seria duda, tiene derecho a obtener los originales, procediendo a su devolución inmediata.
Art. 113 - Cuando el médico actúa como funcionario del Estado o en un servicio público o privado que ha costeado la documentación, ésta es propiedad de quien la ha costeado, pudiendo no obstante el médico sacar copia de toda ella.
Capítulo XV
DEL ABORTO TERAPÉUTICO
Art. 114 - Al médico le está terminantemente prohibido por la moral y por la ley, la ínterrupción del embarazo en cualquiera de sus épocas. Podrá practicarse el aborto en las excepciones previstas en el artículo 8 del Código Penal.
Art. 115 - El médico no practicará ni indicará la interrupción del embarazo sino después de haber cumplido con los preceptos y requisitos siguientes:
a) Necesidad absoluta del mismo para salvar la vida de la madre, luego de haber agotado todos los recursos de la ciencia.
b) Cuando se está en las condiciones del artículo 86, inciso 2", del Código Penal.
Siempre debe hacerse con el consentimiento de la paciente, de su esposo o del representante legal, preferentemente por escrito. La certificación de la interrupción del embarazo deberá hacerla una junta médica, uno de cuyos participantes, por lo menos, debe ser especializado en la afección padecida por la enferma. No debe hacerse sino en ambiente adecuado, con todos los recursos de la ciencia.
Art. 116 - Se hacen sospechosos de no cumplir con la Ética y con la ley aquellos profesionales que practican abortos con frecuencia, así corno aquellos otros que auxilian sistemáticamente a una partera en casos de aborto.
Capítulo XVI
DE LA EUTANASIA
Art. 117 - En ningún caso el médico está autorizado para abreviar la vida del enfermo, sino para aliviar su enfermedad mediante los recursos terapéuticos del caso.
Capítulo XVII
DEL MÉDICO FUNCIONARIO
Art. 118- El médico que desempeña un cargo público está corno el que más obligado a respetar la ética profesional, cumpliendo con lo establecido en este Código.
Art. 119 - Sus obligaciones con el Estado no lo eximen de sus deberes éticos con sus colegas y en consecuencia debe, dentro de su esfera de acción, propugnar por:
a) Que se respete el principio y régimen del concurso.
b) La estabilidad y el escalafón del médico funcionario.
e) El derecho de amplia defensa y sumario previo a toda cesantía.
d) El derecho de profesar cualquier idea política o religiosa.
e) El derecho de agremiarse libremente y defender los intereses gremiales.
f) Los demás derechos consagrados en este Código de Ética Médica.
Capítulo XVIII
DICEOLOGÍA O DERECHOS DEL MÉDICO
Art. 120 - También existe para el médico el derecho de la libre elección de sus enfermos, limitado solamente por lo prescripto en el artículo 8 de este Código.
Art. 121 - Tratándose de enfermos en asistencia, tiene el médico el derecho de abandonar o transferir su atención, aparte de los casos de fuerza mayor y los ya previstos en este Código, cuando medie alguna de las circunstancias siguientes:
a) Si se entera que el enfermo es atendido subrepticiamente por otro médico.
b) Cuando, en beneficio de una mejor atención, considere necesario hacer intervenir a un especialista u otro médico más capacitado en la enfermedad que trata.
c) Si el enfermo, voluntariamente, no sigue las prescripciones efectuadas.
Art. 122 - El médico, como funcionario del Estado o de organismos asistenciales de cualquier naturaleza, tiene derecho a rechazar aquellas atenciones que no encuadren dentro de las obligaciones inherentes al cargo que desempeña.
Art. 123 - Todo médico debe tener el derecho de ejercer y recetar libremente, de acuerdo con su ciencia y conciencia.
Art. 124 - El médico puede prestar su adhesión activa a los reclamos colectivos de mejoras o defensa profesional y a las medidas que para el logro de su efectividad disponga la entidad a que pertenece.
Art. 125 - Cuando el médico ejerce este derecho, es indispensable hacerlo por intermedio de la entidad gremial correspondiente, debiendo quedar perfectamente asegurada la atención indispensable de los enfermos en tratamiento y de los nuevos en los casos de urgencia.
Texto
Regulaciones
Documentos de deontología médica
Introducción: ética en medicina
Ética médica en relación a personas individuales
Ética médica en relación con la sociedad
Códigos argentinos
1. Texto
El Juramento Hipocrático es un documento venerable del patrimonio moral de Occidente, testamento ecuménico y transhistórico de la Antigücdad clásica para la ética médica (1). El texto original presenta la estructura canónica de un juramento y consta de ocho cláusulas ordenadas en cuatro partes. (3).
1. Invocación o apelación a los dioses senadores, divinidades tutelares y "primeros inventores" del arte de curar. Pero no se invoca a los dioses en auxilio para la cura de los enfermos y se postula la humana medida de la conciencia moral, los sólo límites de la razón y la libertad.
2. Compromiso, pacto o alianza en el seno de una comunidad docente y profesional, obligaciones contraídas entre sus miembros. La unidad del cuerpo médico se apoya en un doble compromiso de fidelidad al maestro y de restricción de la enseñanza a una elite, el amor filial de gratitud y el amor pedagógico del desinterés en la transmisión del saber (4).
3 a 7. Código, preceptiva o deberes del médico hacia el paciente según las tres ramas del arte de curar (dietética, farmacéutica y quirúrgica) y la naturaleza de la relación terapéutica (ayuda y respeto). Tiene cierta construcción simétrica, con una afirmación positiva central ("viviré y practicaré mi arte de forma santa y pura"), precedida y seguida por tres mayores prohibiciones (perjudicar, matar, abortar, operar, fornicar, divulgar).
4. La dietética, en el sentido antiguo y lato de régimen de vida, involucra el principio de beneficencia y de no-maleficencia, "favorecer o no perjudicar", el primum non nocere del hipocratismo latino.
5. La materia médica, o administración de los fármacos (a la vez remedios y venenos en lengua griega), prescribe el principio de inviolabilidad de la vida humana desde la concepción a la agonía, prohibición del aborto y de la eutanasia, y el deber de pureza, santidad en la vida y en el arte del asclepíada.
6. La cirugía, la intervención manual y cruenta, proclama el principio de abstención terapéutica en mutilaciones o en enfermedades fatales o mortales por necesidad.
7. La asistencia médica se funda en el principio de filantropía o del amor a la humanidad, y la virtud del médico es la caballerosidad, el ser bello y bueno, noble u hombre de bien.
8. El ejercicio profesional exige el secreto o confidencia como principio de respeto del médico hacia el paciente, garantía de la relación amistosa entre ambos, ese encuentro de una conciencia y una confianza.
9. Demanda o reclamo de justicia conmutativa, ora la recompensa por la observancia del juramento, ora la pena por su incumplimiento, centradas ambas en la moral del bienestar y el prestigio consustanciados con la profesión médica.
En conclusión, sostenemos que el noble Juramento es el símbolo paradojal de la ética médica, porque evidencia la separación entre el ser y el deber ser, la realidad y la utopía de la medicina (12). Pero además contiene un triple mensaje correspondiente a sus tres partes constitutivas, es decir la invocación y demanda en tanto carácter formal de juramento, el llamado pacto o alianza, y el código o deontología profesional.
Regulaciones
La partida de nacimiento de la medicina como profesión -en el sentido moderno de un grupo ocupacional autorregulado, con facultad para determinar quién pertenece al mismo y cómo debe comportarse- data del año 1140, cuando Rogelio de Sicilia estableció en su reino un examen oficial obligatorio para ejercer la medicina, que entonces ya contaba con la organización de su enseñanza en la Escuela de Salerno .
Tras otros ejemplos en el mismo sentido, como el de Montpellier, también prestigioso centro médico, exactamente cien años más tarde (1240) Federico II, emperador del Sacro Imperio Romano, promulga sus famosas leyes para el aprendizaje y ejercicio de la medicina en las dos Sicilias, haciendo esta vez expresa apelación a la Escuela de Salerno.
Según tales regulaciones obligatorias para la práctica profesional, el médico debe tener diploma universitario y licencia gubernamental, cursar tres años de estudio y realizar un practicantado bajo la supervisión de un médico de experiencia, antes de ejercer en forma independiente; la ordenanza alcanza también la cirugía y la farmacéutica, autorizando en un caso las disecciones para el estudio de la Anatomía en la formación de los cirujanos, y estableciendo en el otro un incipiente control de medicamentos.
Las facultades de medicina en las universidades medievales reglamentaron una carrera con sucesivos grados académicos -bachiller, licenciado, doctor- que valían como "licencias" o autorizaciones para el ejercicio profesional.
El espíritu corporativista Bajomedieval no se manifestó, sin embargo, en una medicina profesionalizada de tipo gremial, mientras que los colegios médicos, como es sabido, son creaciones de la modernidad. Los médicos nunca se identificaron con los gremios existentes desde la Edad Media y que, según Max Weber, eran de dos tipos, el de mercaderes y el de artesanos (las Gilden y las Zünfte como corporaciones urbanas para la protección de los intereses laborales).
Los médicos tenían formación universitaria y carácter eclesiástico, por tanto poco en común con los trabajadores manuales y los comerciantes, con la actividad artesanal y mercantil. Justamente la salida de esta circunstancia resultó en la moderna colegiación, como fue el caso del Royal College of Physicians de Londres, colegio y no gremio, real y no municipal, con el que comienza otra historia de la profesión médica. (10).
Deóntica médica
Deóntica o deontología, teoría del deber, es el nuevo estatuto de la moral separada de la ontología –teoría del ser-.
Su cometido es regular las relaciones científicas y políticas entre los médicos, estableciendo un orden normativo que primariamente garantice el prestigio y los intereses de la profesión.
Ethos profesional
Junto al orden médico se desarrolla la conciencia y la autoridad morales de la medicina; el nacimiento de la profesión es también el de la deontología y la aparición terminológica y conceptual de la "ética médica".
DOCUMENTOS DE DEONTOLOGIA MEDICA
ASOCIACION MEDICA MUNDIAL
- CODIGOS, DECLARACIONES Y NORMAS -
DECLARACION DE GINEBRA
-1948-
"En el momento de ser admitido corno miembro de la profesión médica:
Prometo solemnemente consagrar mi vida al servicio de la humanidad.
Otorgar a mis maestros los respetos, gratitud y consideraciones que merecen.
Ejercer mi profesión dignamente y a conciencia.
Velar solícitamente, y ante todo, por la salud de mi paciente.
Guardar y respetar los secretos a mí confiados.
Mantener incólume, por todos los conceptos y medios a mi alcance, el honor y las nobles tradiciones de la profesión médica.
Considerar como hermanos a mis colegas.
Hacer caso omiso de credos políticos y religiosos, nacionalidades, razas y rangos sociales, evitando que éstos se interpongan entre mis servicios profesionales y mi paciente.
Velar con sumo interés y respeto por la vida humana, desde el momento de la concepción, y aún bajo amenaza no emplear mis conocimientos para contravenir las leyes humanas".
CODIGO INTERNACIONAL DE ETICA MEDICA
-1949-
Deberes de los médicos en general
Al llevar a cabo su misión humanitaria, el médico debe mantener siempre una conducta moral ejemplar y apoyar los imperativos de su profesión, hacia el individuo y la sociedad.
El médico no debe dejarse influir por motivos de ganancia meramente. Las siguientes prácticas son estimadas no éticas: a) Cualquier medio de reclamo o publicidad excepto aquellos expresamente autorizados por el uso y la costumbre y el código de ética médica nacional. b) Participar en un plan de asistencia médica en el cual el médico carezca de independencia profesional. c) Recibir cualquier pago en conexión con servicios, fuera del pago profesional aunque sea con el conocimiento del paciente.
Todo procedimiento que pueda debilitar la resistencia física o mental de un ser humano está prohibido a menos que deba ser empleado en beneficio del interés propio del individuo.
Se aconseja al médico obrar con suma cautela al divulgar descubrimientos o técnicas nuevas de tratamiento.
El médico debe certificar o declarar únicamente lo que él ha verificado personalmente.
Deberes de los médicos hacia los enfermos
El médico debe recordar siempre la obligación de preservar la vida humana desde el momento de la concepción.
El médico debe a su paciente todos los recursos de su ciencia y toda su devoción. Cuando un examen o tratamiento sobrepase su capacidad, el médico debe llamar a otro médico calificado en la materia.
El médico debe, aún después que el paciente ha muerto, preservar absoluto secreto en todo lo que se le haya confiado o que él sepa por medio de una confidencia.
El médico debe proporcionar el cuidado médico en caso de urgencia, como un deber humanitario, a menos que esté seguro de que otros médicos pueden brindar tal cuidado.
Deberes de los médicos entre sí
El médico debe comportarse hacia sus colegas como él desearía que ellos se comportasen con él.
El médico no debe atraerse hacia sí los pacientes de sus colegas.
El médico debe observar los Principios de "La Declaración de Ginebra", aprobada por la Asociación Médica Mundial.
DECLARACIÓN SOBRE ÉTICA EN MEDICINA
(Asociación Latinoamericana de Academias de Medicina) -Quito, 1983-
La Asociación Latinoamericana de Academias Nacionales de Medicina (ALANAM) considera que la ética debe ser el marco conceptual de inspiración y de referencia para todas las acciones concernientes a la formación, ejercicio y desarrollo de las profesiones médicas. Ética y Medicina están ineludible e indisolublemente vinculadas desde sus orígenes en la historia de todas las civilizaciones; la incesante evolución de las formas de vida y de asociación humanas impone revisiones permanentes de enfoques y normas.
Las instituciones médicas calificadas y, en especial, las Academias Nacionales de Medicina tienen el deber de intervenir en la adopción de formulaciones conducentes a preservar una ética irreprochable en las relaciones entre la profesión médica y la sociedad. Esa intervención académica ha sido efectiva en todos los países representados en ALANAM, aunque con significativas diferencias derivadas de la antigüedad institucional, prestigio, posición oficial, estructuras legales nacionales, y hasta cierto punto, de los condicionamientos sociales.
El progreso científico alcanzado en etapas sucesivas, desde la medicina predominantemente clínica y el arrollador impulso tecnológico de las últimas décadas, deben ser concertados de manera que el humanismo esencial que caracteriza a la profesión médica, no sea desvirtuado.
INTRODUCCIÓN: ÉTICA EN MEDICINA
Las Academias de Medicina insisten en la necesidad de conferir una acentuada orientación social a las recomendaciones y normas sobre Ética en Medicina. En este sentido, las normas y recomendaciones modernas de ética deberán primordialmente acentuarse en las responsabilidades del médico, el que debe comprometerse solamente a dedicar su vida al servicio del bienestar humano.
La ALANAM hace. suyas las declaraciones sobre Ética en Medicina aprobadas en distintas reuniones por la Asociación Médica Mundial, así como por la Organización Mundial de la Salud.
Es deber del médico acudir al llamado de los pacientes, sin ninguna reserva, cuando se trata de situaciones de emergencia que comprometen la vida, pero puede dejar de hacerlo en casos rutinarios, cuando hay otro profesional idóneo disponible para sustituirlo.
La actualización de los conocimientos es imperativo moral y legal que debe asumir el médico mientras ejerce la profesión. Las organizaciones universitarias y profesionales y las instituciones estatales, deben promover la educación médica continuada y, además, estimular la creación y fortalecimiento de bibliotecas en los centros de trabajo médico. Las instituciones empleadoras deben autorizar la utilización del tiempo de trabajo contratado para el cumplirniento del objetivo anterior.
En lo relativo a los nuevos procedimientos derivados del progreso de la ciencia y la tecnología biomédicas, como son los casos de la fecundación in vitro y la ingeniería genética, ya que los principios éticos y los preceptos legales no están aún definitivamente establecidos, corresponde a las Academias de Medicina mantener una permanente vigilancia sobre su aplicación y repercusiones. En ningún caso, esos procedimientos deben aceptarse cuando afecten potencialmente la identidad biológica del ser humano o la dignidad de la especie.
Para la ejecución de trasplantes y substituciones artificiales de órganos o partes del cuerpo, son imprescindibles normas legales inspiradas en principios éticos, las que, sin apartarse del concepto integral que caracteriza a la persona humana, admiten que se efectúe previa certificación documentada de la muerte cerebral del donante, en uno de los casos con el consentimiento previo de éste y, en otros, con el de los familiares o el de las instituciones responsables. En todos los casos, debe estar garantizada la idoneidad de los procedimientos y la de sus ejecutores.
Hay consenso en que, establecida en forma fehaciente la muerte cerebral, no se justifican las acciones excepcionales para prolongar las manifestaciones vitales de las estructuras biológicas residuales, las que significan meramente una actividad vegetativa.
Por otra parte, en aquellos casos en que los indicadores clínicos e instrumentales revelan situaciones insalvables o incompatibles con la dignidad de la persona humana, queda al criterio del médico y de los familiares suspender los procedimientos extraordinarios. En case de controversia se recurrirá al criterio de un consejo técnico.
Está establecido el concepto de que la vida humana comienza desde el momento de la fecundación, cuando se recibe la codificación genética completa que confiere al huevo el derecho a la vida individual, por lo que el aborto es, en principio, rechazado por consideraciones éticas y no autorizado por muchas legislaciones. En otras, se acepta el llamado "aborto terapéutico" por razones médico-sociales. Debe respetarse en cualquier caso el abstencionismo del médico, por fuero de conciencia.
Desde el punto de vista ético, considerando que el cuerpo después de la muerte, por respetable que él sea, es un elemento material desprovisto del carácter de persona humana, es admisible el derecho individual de disponer qué se haga con el propio cuerpo después de la muerte, así como el derecho social para la práctica regular de las necropsias con fines científicos.
ÉTICA MÉDICA EN RELACIÓN A PERSONAS INDIVIDUALES
Las relaciones que se establecen entre el rnédico y el enfermo se basan en la confianza inspirada no solamente en la competencia técnica profesional, sino también en la probidad moral y la comprensión de los valores humanos.
Esto significa que el médico debe esforzarse por lograr, en cuanto sea posible, la comprensión de los patrones espirituales y socioculturales de sus enfermos y, además, proyectar y mantener su presencia más allá de lo estrictamente exigible de su acción profesional. Comprensión y entrega son los requisitos que caracterizan el ejercicio ético de la profesión.
Teniendo en cuenta la extensión y complejidad de la medicina contemporánea, el médico está obligado a solicitar la colaboración de los especialistas cuando el caso lo justifique, sin que esto signifique una transferencia de la responsabilidad inicial del médico tratante. Debe también evitarse el exceso de interconsultas.
El secreto profesional es una exigencia ética reconocida universalmente. Conspiran contra ella: la intervención de personal auxiliar de diversa formación técnica, los mecanismos administrativos que facilitan la difusión de las informaciones y, otras veces, los imperativos legales.
No obstante, el acto médico es una "confianza que se entrega a una conciencia" y debe ser escrupulosamente mantenido dentro de la más severa discreción. Cuando se extienda el uso del sistema computarizado para la confección y el archivo de historias clínicas, deberán adaptarse las medidas que preserven el secreto profesional.
En la medicinía moderna se observa el desarrollo creciente de las profesiones paramédicas y del personal auxiliar, que resulta hoy imprescindible para la conformación de los equipos de salud, no solamente en la medicina de grupo, sino también en la individual y social. Compete al médico y a las directivas de las instituciones de salud asegurar la idoneidad técnica y moral de los integrantes de estos equipos y contribuir en lo posible a su formación y perfeccionamiento.
Las normas sobre Ética Médica están dadas en nuestros países, unas veces como legislación nacional y otras como disposiciones emanadas de las organizaciones profesionales, tales como Colegios Médicos, Federaciones u otras. Por tanto, no es posible homologarlas en un estudio de conjunto.
En algunos países las Academias han influido, positivamente, en la elaboración de las normas legales, y deberán permanecer atentas a su cumplimiento. La supervisión de la observancia de los códigos de Ética Médica corresponde a la profesión médica.
Además, en la mayoría de las universidades y sociedades científicas existen Comisiones de Ética que intervienen en ese control.
La investigación científica debe observar rigurosamente el postulado de que su objetivo primario es el bienestar de los seres humanos. Como los medios para lograrlo son de diversa índole y adoptan algunas veces mecanismos controvertidos, las organizaciones mundiales de salud se han preocupado por recomendar normas a través de congresos internacionales, de las cuales las más recientes son las promulgadas por la Asociación Médica Mundial de Helsinki (1964) y Tokyo (1975), "Helsinki II".
Los principios de Helsinki II tienen vigencia en los países integrantes de ALANAM y su vigilancia está confiada indistintamente al Estado, las Universidades o los organismos gremiales, por medio de Comités de Etica.
Se destaca en dicha Declaración la distinción entre la investigación médica combinada con la asistencia (investigación clínica) y la no terapéutica (investigación biomédica).
ÉTICA MÉDICA EN RELACIÓN CON LA SOCIEDAD
La auditoría médica, instaurada ya en muchos centros asistenciales, debe serlo necesariamente en todos los casos para cautelar los derechos e intereses de los pacientes, de las instituciones y de la sociedad, garantizando así que el ejercicio profesional se desenvuelva dentro de las más estrictas normas éticas y formulaciones técnicas correctas.
Los aranceles médicos deben regularse equitativamente dentro del marco de la justicia distributiva.
La llamada dicotomía de honorarios está justamente proscrita en todas partes en forma implícita y también explícitamente en algunos códigos sanitarios. Para preservar la moral médica debiera generalizarse esta condena.
Los grupos organizados de trabajo médico para la atención privada disponen de mayores facilidades para seleccionar la afiliación de sus miembros que las instituciones públicas, pero en todas las situaciones deben extremarse los requisitos que garanticen la idoneidad de los integrantes.
En las últimas décadas, agencias de países extranjeros han impulsado e incrementado algunos programas relacionados particularmente con la política poblacional, cuyos objetivos y procedimientos se han cuestionado desde diferentes ángulos. Sin embargo, tales medíos y recursos pueden ser aceptados si concuerdan con la política poblacional de cada nación.
Cada día se hacen más ostensibles los efectos iatrogénicos de los medicamentos nuevos y de algunos de los antiguos, por lo que es imperativo reforzar la efectividad de los instrumentos legales y técnicos disponibles en nuestros países para controlar adecuadamente los ensayos y usos terapéuticos.
El médico se preocupará de los riesgos que representa para la salud la contaminación ambiental, colaborando con las instituciones, personas y comunidades en la promoción y realización de actividades destinadas a eliminar tales riesgos. Las formas que irnplican normas diferenciadas. Su aplicación debe estar condicionada por las características nacionales.
Se hace también énfasis en la obtención del consentimiento informado de los sujetos de la investigación en humanos o el de sus representantes naturales o legales, complementando con una revisión de carácter ético, independiente de los propósitos de la investigación. Con estas limitaciones, es permitida la investigación científica en seres humanos en nuestros países.
Los Comités de Ética responsables deben analizar las credenciales de los solicitantes y asegurarse de la importancia y conveniencia de las investigaciones, así como de la ausencia de riesgos previsibles antes de aprobar los proyectos.
CODIGOS ARGENTINOS
CODIGO DE ETICA MEDICA
(Confederación Médica de la República Argentina)
-1955-
Capítulo 1
DEBERES DE LOS MÉDICOS PARA CON LA SOCIEDAD
Art. 1 - En toda actuación el médico cuidará de sus enfermos ateniéndose a su condición humana. No utilizará sus conocimientos médicos contra las leyes de la humanidad. En ninguna circunstancia le será permitido emplear cualquier método que disminuya la resistencia física o mental de un ser humano, excepto por indicación estrictamente terapéutica o profiláctica determinada por el interés del paciente, aprobadas por una junta médica. No hará distinción de nacionalidad, de religión, de raza, de partido o de clase; sólo verá al ser humano que lo necesita.
Art. 2 - El médico prestará sus servicios ateniéndose más a las dificultades y exigencias de la enfermedad que al rango social o los recursos pecuniarios de su cliente.
Art. 3 - El médico debe ajustar su conducta a las reglas de la circunspección, de la probidad y del honor-, será un hombre honrado en el ejercicio de su profesión, como con los demás actos de su vida. La pureza de costumbres y los hábitos de templanza son asimismo indispensables, por cuanto sin un entendimiento claro y vigoroso no puede ejercer acertadamente su ministerio, ni menos estar apercibido para los accidentes que tan a menudo exigen la rápida y oportuna intervención del arte de curar.
Art. 4 - Auxiliará a la Administración pública en el cumplimiento de sus disposiciones legales que se relacionen con la profesión, de ser posible con asesoramiento de su entidad gremial.
Art. 5 - Cooperará con los medios técnicos a su alcance a la vigencia, prevención, protección y mejoramiento de la salud individual y colectiva.
Art. 6 - Los médicos tienen el deber de combatir la industrialización de la profesión, el charlatanismo y el curanderismo, cualquiera sea su forma, recurriendo para ello a todos los medios legales de que disponen, con intervención de su entidad gremial.
Capítulo II
DEBERES DE LOS MÉDICOS PARA CON LOS ENFERMOS
Art. 7 - Toda la asistencia médica debe basarse en la libre elección del médico por parte del enfermo, ya sea en el ejercicio privado, en la atención por entidades particulares o por el Estado.
Art. 8 - La obligación del médico en ejercicio de su profesión, de atender a un llamado, se limita a los casos siguientes:
a) Cuando no hay otro facultativo en la localidad en la cual ejerce la profesión y no existe servicio público.
b) Cuando es otro médico quien requiere, espontáneamente, su colaboración profesional y no exista en las cercanías otro capacitado para hacerlo.
e) En los casos de suma urgencia o de peligro inmediato para la vida del enfermo.
Art. 9 - El médico evitará en sus actos, gestos y palabras, todo lo que pueda obrar desfavorablemente en el ánimo del enfermo y deprimirlo o alarmarlo sin necesidad; pero si la enfermedad es grave y se teme un desenlace fatal, o se esperan complicaciones capaces de ocasionarlo, la notificación oportuna es de regla y el médico lo hará a quien a su juicio corresponda.
Art. 10 - La revelación de incurabilidad se le podrá expresar directamente a ciertos enfermos cuando, a juicio del médico, y de acuerdo con la modalidad del paciente, ello no le cause daño alguno y le facilite en cambio la solución de sus problemas.
Art. 11 - La cronicidad o incurabilidad no constituyen un motivo para que el médico prive de asistencia al enfermo. En los casos difíciles o prolongados, es conveniente y aún necesario, provocar consultas o juntas con otros colegas, en beneficio de la salud y de la moral del enfermo.
Art. 12 - El profesional debe respetar las creencias religiosas de sus clientes y no oponerse al cumplimiento de los preceptos religiosos, siempre que esto no redunde en perjuicio de su estado.
Art. 13 - El número de visitas y la oportunidad de realizarlas, serán lo estrictamente necesario y oportunas para seguir debidamente el curso de la enfermedad. Las visitas muy frecuentes o fuera de hora, alarman al paciente y pueden despertar sospechas de miras interesadas.
Art. 14 - Salvo casos de urgencia, la anestesia general no se hará sin la presencia de otro médico o de personal auxiliar capacitado.
Art. 15 - El médico no hará ninguna operación mutilante (amputación, castración, etc.) sin previa autorización del enfermo, la que se podrá exigir por escrito o hecha en presencia de testigos hábiles. Se exceptúan los casos en los cuales la indicación surja del estado de los órganos en el momento de la realización del acto quirúrgico o el estado del enfermo no lo permita. En estos casos se consultará con el miembro de la familia más allegado o en ausencia de todo familiar o representante legal, después de haber consultado y coincidido con otros médicos presentes. Conviene dejar todos estos hechos por escrito y firmados por los que actuaron.
Art. 16 - Asimismo la terapéutica convulsivante o cualquier otro tipo de terapéutica neuropsiquiátrica y neuroquirúrgica, debe hacerse mediante autorización escrita del enfermo o de sus allegados.
Art. 17 - El mismo criterio se seguirá en todos los casos de terapéuticas riesgosas a juicio del médico tratante.
Art. 18 - El médico no practicará ninguna operación a menores de edad sin la previa autorización de los padres o tutor del enfermo. En caso de menores adultos, su consentimiento será suficiente tratándose de operaciones indispensables y urgentes y no hubiese tiempo de avisar a sus familiares. Conviene dejar constancia por escrito.
Art. 19 - El médico no podrá esterilizar a un hombre o a una mujer sin una indicación terapéutica perfectamente determinada.
Art. 20 - El médico no confiará sus enfermos a la aplicación de cualquier medio de diagnóstico o terapéutico, nuevo o no, que no haya sido sometido previamente al control de las autoridades científicas reconocidas.
Capítulo III
DEBERES DE LOS MEDICOS PARA CON LOS COLEGAS
a) Asistencia médica.
Art. 21 - Es de buena práctica asistir sin honorarios al colega, su esposa, sus hijos y los parientes de primer grado siempre que se encuentren sometidos a su cargo y no se hallen amparados por ningún régimen de previsión.
Art. 22 - Si el médico que licita la asistencia reside en lugar distante y dispone de suficientes recursos pecuniarios, su deber es remunerarle en proporción al tiempo invertido y a los gastos que le ocasione.
Art. 23 - Cuando el médico no ejerce activamente la profesión y su medio de vida es un negocio o profesión distinta o rentas, es optativo de parte del médico que lo trata el pasar honorarios y no de parte del que recibe la atención el no abonarlos.
Art. 24 - En el juicio sucesorio de un médico sin herederos de primer grado, al médico que lo asistió corresponde sus honorarios.
b) Relaciones profesionales.
Art. 25 - El respeto mutuo entre los profesionales del arte de curar, la no intromisión en los límites de la especialidad ajena y el evitar desplazarse por medios que no sean los derivados de la competencia científica, constituyen las bases de la ética que rige las relaciones profesionales.
Art. 26 - Se entiende por médico ordinario o habitual de la familia o del enfermo, aquél a quien en general o habitualmente consultan los nombrados. Médico de cabecera es aquél que asiste al paciente en su dolencia actual.
Art. 27 - El gabinete del médico es un terreno neutral donde pueden ser recibidos y tratados todos los enfermos, cualesquiera sean los colegas que lo hayan asistido con anterioridad y las circunstancias que proceden a la consulta. No obstante, el médico tratará de no menoscabar la actuación de sus antecesores.
Art. 28 - El llamado a visitar en su domicilio a un paciente atendido en su actual enfermedad por otro médico, no debe aceptarse, salvo lo previsto en el art. 82, o en ausencia, imposibilidad o negativa reiterada de hacerlo por el médico de cabecera, o con su autorización. Todas estas circunstancias que autorizan concurrir al llamado y si ellas se prolongan al continuar en la atención del paciente deben comprobarse, y de ser posible documentarse en forma fehaciente y hacerlas conocer al médico de cabecera.
Art. 29 - Si por las circunstancias del caso el médico llamado supone que el enfermo está ya bajo tratamiento de otro, deberá averiguarlo y ante su comprobación ajustar su conducta posterior a las normas prescriptas en este Código, comunicándolo al médico de cabecera.
Art. 30 - Las visitas de amistad o sociales o de parentesco de un profesional a un enfermo atendido por un colega, deben hacerse en condiciones que impidan toda sospecha de miras interesadas o de simple control. El deber del médico es abstenerse de toda pregunta u observación tocante a la enfermedad que padece o tratamiento que sigue y evitará cuanto, directa o indirectamente, tienda a disminuir la confianza depositada en el médico tratante.
Art. 31 - Durante las consultas, el médico consultor observará honrada y escrupulosa actitud en lo que respecta a la reputación, moral y científica del de cabecera, cuya conducta deberá justificar siempre que coincida con la verdad de los hechos o con los principios fundamentales de la ciencia; en todo caso, la obligación moral del consultor, cuando ello no involucre perjuicio para el paciente, es atenuar el error y abstenerse de juicios e insinuaciones capaces de afectar el crédito del médico de cabecera o la confianza en él depositada.
Art. 32 - Ningún médico consultor debe convertirse en médico de cabecera del mismo paciente, durante la enfermedad para la cual fue consultado. Esta regla tiene las siguientes excepciones:
a) Cuando el médico de cabecera cede voluntariamente la dirección del tratamiento.
b) Cuando la naturaleza de la afecci6n hace que sea el especialista quien debe encargarse de la atención.
c) Cuando así lo decida el enfermo o sus familiares y lo expresen en presencia de los participantes de la consulta o junta médica.
Art. 33 - La intervención del médico en los casos de urgencia, en enfermos atendidos por un colega, debe limitarse a las indicaciones precisas en ese momento. Colocado el enfermo fuera de peligro o presentado su médico de cabecera, su deber es retirarse o cederle la atención, salvo pedido del colega de continuarla en forma mancomunada.
e) Relaciones científicas y gremiales.
Art. 34 - Todo médico debe:
a) Propender al mejoramiento cultural, moral y material de todos los colegas.
b) Defender a los colegas perjudicados injustamente en el ejercicio de la profesión.
c) Propender por todos los medios adecuados al desarrollo y progreso científico de la medicina, orientándola como función social.
d) Mantener relaciones científicas y gremiales a través del intercambio cultural con organizaciones médicas nacionales o extranjeras afines, con objeto de ofrecer y recibir las nuevas conquistas que la ciencia médica haya alcanzado; favoreciendo y facilitando la obtención de becas de perfeccionamiento a los colegas jóvenes.
e) Cuando el médico sea elegido para un cargo gremial o científico, debe entregarse de lleno a él para beneficio de todos. La facultad representativa o ejecutiva del dirigente gremial no debe exceder los límites de la autorización otorgada y si ella no lo hubiere, debe obrar de acuerdo con el espíritu de representación y ad referéndum.
f) Todo médico tiene el deber y el derecho de afiliarse libremente a una entidad médico-gremial y colaborar para desarrollar el espíritu de solidaridad gremial y ayuda mutua entre los colegas y cumplir las medidas aprobadas por la entidad médico-gremial a que pertenezca. La afiliación a dos o más entidades gremiales que sean opuestas en principios o medios de ponerlos en práctica, constituye falta a la ética gremial.
g) Toda relación con el Estado, con las compañías de seguros, mutualidades, sociedades de beneficencia, etc., debe ser regulada mediante la asociación gremial a la que se pertenece, la que se ocupará de la provisión de cargos por concurso, escalafón, inamovilidad, jubilación, aranceles, cooperativas, etc. En ningún caso el médico debe aceptar convenio o contrato profesional por servicio de competencia genérica, que no sean establecidos por una entidad gremial.
h) El médico no podrá firmar ningún contrato que no sea visado por la entidad gremial.
i) Es obligación de los médicos someter toda interpretación o proyecto de modificaciones del presente Código de Ética Médica a la entidad médico-gremial a que pertenece.
Capítulo IV
DE LOS DEBERES DEL MEDICO CON LOS PROFESIONALES AFINES Y
AUXILIARES DE LA MEDICINA
Art. 35 - El médico cultivará cordiales relaciones con los profesionales de las otras ramas del arte de curar y auxiliares de la medicina, respetando estrictamente los límites de cada profesión.
Art. 36 - Cuando se trata a los profesionales afines de la medicina o al personal auxiliar, no hay obligación de prestar gratuitamente nuestros servicios médicos; ello es optativo del que los presta y no del que los recibe.
Art. 37 - El médico no debe confiar en los auxiliares de la medicina lo que a él exclusivamente le corresponde en el ejercicio de la profesión, ni ejercerá las funciones propias de ellos. En la imposibilidad de hacerlo todo personalmente, debe recurrir a la colaboración de un colega y realizar la atención en forma mancomunada.
Art. 38 - Los médicos, odontólogos, bioquímicos y parteras podrán asociarse con la finalidad de constituir un equipo técnico, para el mejor desempeño profesional.
Capítulo V
DE LAS CONSULTAS Y JUNTAS MÉDICAS
Art. 39 - Se llama consulta médica a la reunión de dos o más colegas para intercambiar opiniones respecto al diagnóstico, pronóstico y tratamiento de un enfermo en asistencia de uno de ellos.
Art. 40 - Ni la rivalidad, celos o intolerancia en materia de opiniones, deben tener cabida en las consultas médicas; al contrario, la buena fe, la probidad, el respeto y la cultura se imponen como un deber en el trato profesional de sus integrantes.
Art. 41 - Las consultas o juntas médicas se harán por indicación del médico de cabecera o por medio del enfermo o de sus familiares. El médico debe provocarlas en los siguientes casos:
a) Cuando no logre hacer diagnóstico.
b) Cuando no obtiene un resultado satisfactorio con el tratamiento empleado.
c) Cuando, por la gravedad del pronóstico, necesite compartir su responsabilidad con otro u otros colegas.
Art. 42 - Cuando es el enfermo o sus familiares quienes la promueven, el médico de cabecera no debe oponerse a su realización y en general debe aceptar el consultor propuesto, pero le cabe el derecho de rechazarlo con causa justificada. En caso de no llegar a un acuerdo, el médico de cabecera está facultado para proponer la designación de uno por cada parte, lo que de no ser aceptado lo autoriza a negar la consulta y queda dispensado de continuar la atención.
Art. 43 - Los médicos tienen la obligación de concurrir a las consultas con puntualidad. Si después de una espera prudencial, no menor de quince minutos, el médico de cabecera no concurre ni solicita otra corta espera, el o los médicos consultantes están autorizados a examinar al paciente.
Art. 44 - Reunida la consulta o junta, el médico de cabecera hará la relación del caso sin ornitir ningún detalle de interés y hará conocer el resultado de los análisis y demás elementos de diagnóstico empleados, sin precisar diagnóstico, el cual puede entregar por escrito, en sobre cerrado, si así lo deseara. Acto continuo los consultores revisarán al enfermo. Reunida de nuevo la junta, los consultores emitirán su opinión, principiando por el de menor edad y terminando por el de cabecera, quien en este momento dará su opinión verbal o escrita. Corresponde a este último reaunir las opiniones de sus colegas y formular las conclusiones que se someterán a la decisión de la junta. El resultado final de estas deliberaciones lo comunicará el médico de cabecera al enfermo o a sus familiares, delante de los colegas, pudiendo ceder a cualquiera de ellos esta misión.
Art. 45 - Si los consultantes no están de acuerdo con el de cabecera, el deber de éste es comunicarlo así al enfermo o sus familiares, para que decidan quién continuará con la asistencia.
Art. 46 - El médico de cabecera está autorizado para levantar y conservar un acta con las opiniones emitidas, que, con él, firmarán todos los consultores, toda vez que por razones relacionadas con las decisiones de la junta, crea necesario poner su responsabilidad a salvo de falsas interpretaciones.
Art.47- En las consultas y juntas se evitarán las disertaciones profundas sobre temas doctrinarios o especulativos y se concretará la discusión a resolver prácticamente el problema clínico presente.
Art. 48 - Las decisiones de las consultas y juntas pueden ser modificadas por el médico de cabecera, si así lo exige algún cambio en el curso de la enfermedad, pero todas las modificaciones, como las causas que las motivaron, deben ser expuestas y explicadas en las consultas siguientes.
Art. 49 - Las discusiones que tengan efecto en las juntas deben ser de carácter confidencial. La responsabilidad es colectiva y no le está permitido a ninguno eximirse de ella, por medio de juicios o censuras emitidos en otro ambiente que no sea el de la junta misma.
Art. 50 - A los médicos consultores les está terminantemente prohibido volver a la casa del enfermo después de terminada la consulta, salvo en caso de urgencia o con autorización expresa del médico de cabecera, con ausencia del enfermo o de sus familiares, así como hacer comentarios particulares sobre el caso.
Art. 51 - Cuando la familia no pueda pagar una consulta, el médico de cabecera podrá autorizar por escrito a un colega para que examine al enfermo en visita ordinaria. Éste está obligado a comunicarse con el de cabecera o enviar su opinión escrita, bajo sobre cerrado.
Capítulo VI
DE LOS CASOS DE URGENCIA, DEL REEMPLAZO MÉDICO Y DE ATENCIÓN MANCOMUNADA
Art. 52 - El médico que por cualquier motivo de los previstos en este Código, atienda a un enfermo en asistencia de un colega, debe proceder con el máximo de cautela y discreción, en sus actos y palabras, de manera que no puedan ser interpretadas como una rectificación o desautorización del médico de cabecera, y evitará cuanto, directa o indirectamente, tienda a disminuir la confianza en él depositada.
Art. 53 - El médico que es llamado por un caso de urgencia, por hallarse distante el de cabecera, se retirará al llegar éste, a menos que se le solicite acompañarlo en la asistencia.
Art. 54 - El facultativo llamado de urgencia por un paciente en atención de otro médico, debe limitarse a llenar las indicaciones del momento y no está autorizado a alterar el plan terapéutico sino en lo estrictamente indispensable y perentorio.
Art. 55 - Cuando varios médicos son llamados simultáneamente para un caso de enfermedad repentina o accidente, el enfermo quedará al cuidado del que llegue primero, salvo decisión contraria del enfermo o sus familiares. En cuanto a la continuación de la asistencia, ella corresponde al médico habitual de la familia si se presentara, siendo aconsejable que éste invite al colega a acompañarlo en la asistencia. Todos los médicos concurrentes al llamado están autorizados a cobrar los honorarios correspondientes a sus diversas actuaciones.
Art. 56 - El médico que reemplace a otro no debe instalarse, por el término de dos años corno mínimo, en el lugar donde hizo el reemplazo o donde pueda entrar en competencia con el médico reemplazado, salvo mutuo acuerdo. En la misma situación está el médico que transfiere su consultorio a otro; no debe instalarse, por el término de diez años, ni siquiera en su zona de influencia.
Art. 57 - Cuando el médico de cabecera lo creyera necesario, puede proponer la concurrencia de un médico ayudante designado por él. En este caso la atención se hará en forma mancomunada. El médico de cabecera dirige el tratamiento y controla periódicamente el caso, pero el ayudante debe conservar amplia libertad de acción. Ambos colegas están obligados a cumplir estrictamente las reglas de la ética médica, constituyendo una falta grave por parte del yudante el desplazar o tratar de hacerlo al de cabecera, en el presente o futuras atenciones del mismo enfermo.
Capítulo VII
DE LOS ESPECIALISTAS
Art. 58 - Médico especialista es quien se ha consagrado particularmente a una de las ramas de la Ciencia Médica, realizando estudios especiales en facultades, hospitales u otras instituciones que están en condiciones de certificar dicha especialización con toda seriedad, ya sean del país o del extranjero y luego de haber cumplido dos años, como mínimo, en el ejercicio profesional. La especialización es más seriamente reconocida cuando se hace con intervención de una sociedad científica o gremial.
Art. 59 - El hecho de titularse especialista de una rama determinada de la Medicina, significa para el profesional el severo compromiso consigo mismo y para los colegas. de restringir su actividad a la especialidad elegida.
Art. 60 - Comprobada por el médico tratante la oportunidad de la intervención de un especialista o cirujano, deberá hacerlo presente al enfermo o sus familiares. Aceptada la consulta, ésta se concertará y realizará de acuerdo a los artículos pertinentes de este Código.
Art. 61 - Si de la consulta realizada se desprende que la enfermedad está encuadrada dentro de la especialidad del consultante, el médico de cabecera debe cederle la dirección del tratamiento. Si en cambio no constituye más que una complicación u ocupa un lugar secundario en el cuadro general de la enfermedad, la dirección del tratamiento corresponde al médico de cabecera y el especialista debe concretarse a tratar la parte que le corresponde y de acuerdo con aquél, suspendiendo su intervención tan pronto como cese la necesidad de sus servicios.
Art. 62 - En caso de intervención quirúrgica es el cirujano especialista a quien corresponde fijar la oportunidad y lugar de su ejecución y la elección de sus ayudantes, pudiendo pedir al médico de cabecera que sea uno de ellos.
Art. 63 - El médico tratante que envía a su paciente al consultorio de un especialista le corresponde comunicarse previamente con él, por cualquier medio y a este último, una vez realizado el examen, comunicarle su resultado. La conducta a seguir desde este momento por ambos colegas es la indicada en los artículos precedentes. Esta clase de visitas está comprendida entre las extraordinarias.
Art. 64 - Es aconsejable, sin ser obligatorio, que el cirujano o especialista que reciba en su consultorio a un enfermo venido espontáneamente, le comunique a su médico habitual el resultado de su examen, salvo expresa negativa del paciente.
Art. 65 - El especialista debe abstenerse de opiniones o alusiones respecto a la conducta del médico genend y tratar de justificarlo en su proceder, siempre y cuando ello no involucre un perjuicio para el enfermo.
Capítulo VIII
DEL SECRETO PROFESIONAL
Art. 66 - El secreto profesional es un deber que nace de la esencia misma de la profesión. El interés público, la seguridad de los enfermos, la honra de las familias, la respetabilidad del profesional y la dignidad del arte exigen el secreto. Los profesionales del arte de curar tienen el deber de conservar como secreto todo cuanto vean, oigan o descubran en el ejercicio de la profesión, por el hecho de su ministerio, y que no debe ser divulgado.
Art. 67 - El secreto profesional es una obligación. Revelarlo sin justa causa, causando o pudiendo causar daño a terceros, es un delito previsto por el artículo 156 del Código Penal. No es necesario publicar el hecho para que exista revelación, basta la confidencia a una persona aislada.
Art. 68 - Si el médico tratante considera que la declaración del diagnóstico en un certificado médico perjudica al interesado, debe negarlo para no violar el secreto profesional. En caso de imprescindible necesidad y por pedido expreso de la autoridad oorrespondiente, revelará el diagnóstico al médico funcionario que corresponda, lo más directamente posible, para compartir el secreto.
Art. 69 - El médico no incurre en responsabilidad cuando revela el secreto profesional en los siguientes casos:
a) Cuando en su calidad de perito actúa como médico de una compañía de seguros, rindiendo informes sobre la salud de los candidatos que le han sido enviados para su examen. Tales informes los enviará en sobre cerrado al médico jefe de la compañía, quien a su vez tiene las mismas obligaciones del secreto.
b) Cuando está comisionado por autoridad competente para reconocer el estado físico o mental de una persona.
c) Cuando ha sido designado para practicar autopsias o pericias médico-legales de cualquier género, así en lo civil como en lo criminal.
d) Cuando actúa en carácter de médico de sanidad nacional, militar, provincial, municipal, etc.
e) Cuando en su calidad de médico tratante hace la declaración de enfermedades infectocontagiosas, ante la autoridad sanitaria y cuando expide certificado de defunción.
f) Cuando se trata de denuncias destinadas a evitar que se cometa un error judicial.
g) Cuando el médico es acusado o demandado bajo la imputación de un daño culposo en el ejercicio de su profesión.
Art. 70 - El médico, sin faltar a su deber, denunciará los delitos de que tenga conocimiento en el ejercicio de su profesión, de acuerdo con lo dispuesto por el Código Penal. No puede ni debe denunciar los delitos de instancia privada, contemplados en los artículos 71 y 72 del mismo Código.
Art. 71 - En los casos de embarazo o parto de una soltera, el médico debe guardar silencio. La mejor norma puede ser aconsejar que la misma interesada confiese su situación a la madre o hermana casada o mayor.
Art. 72 - Cuando el médico es citado ante el tribunal como testigo para declarar sobre hechos que ha conocido en el ejercicio de su profesión, el requerimiento judicial ya constituye "justa causa" para la revelación y ésta no lleva involucrada por lo tanto una violación del secreto profesional. En estos casos el médico debe comportarse con mesura, limitándose a responder lo necesario, sin incurrir en excesos verbales.
Art. 73 - Cuando el médico se vea obligado a reclamar judicialmente sus honorarios, se limitará a indicar el número de visitas y consultas, especificando las diurnas y nocturnas, las que haya realizado fuera del radio urbano y a qué distancia, las intervenciones que haya practicado. Será circunspecto en la revelación del diagnóstico y naturaleza de ciertas afecciones, reservándose para exponer detalles ante los peritos médicos designados o ante la entidad gremial correspondiente.
Art. 74 - El profesional sólo debe suministrar informes respecto al diagnóstico, pronóstioo o tratamiento de un cliente a los allegados más inmediatos del enfermo. Solamente procederá en otra forma con la autorización expresa del paciente.
Art. 75 - El médico puede compartir su secreto con cualquier otro colega que intervenga en el caso. Este a su vez está obligado a mantener el secreto profesional.
Art. 76 - El secreto médico obliga a todos los que concurren en la atención del enfermo. Conviene que el médico se preocupe educando a los estudiantes y a los auxiliares de la Medicina en este aspecto tan importante.
Capítulo IX
DE LA PUBLICIDAD Y ANUNCIOS MEDICOS
Art. 77 - La labor de los médicos como publicistas es ponderable cuando se hace con fines de intercambiar conocimientos científicos, gremiales o culturales. La publicación de todo trabajo científico serio debe hacerse por medio de la prensa científica, siendo contrario a todas las normas éticas su publicación en la prensa no médica, radiotelefónica, etc.
Art. 78 - Los artículos y conferencias de divulgación científica para el público no médico, cuidarán de no facilitar la propaganda personal mediante la relación de éxitos terapéuticos o estadística, mencionando demasiado el nombre del autor o una determinada institución, o por medio de fotografías personales o de su clínica, sanatorio o consultorio, o en el acto de realizar determinada operación en tratamiento. En fin, se limitarán a divulgar los conocimientos que el público necesita saber para ayudar a los médicos en su lucha contra la enfermedad.
Art. 79 - El profesional, al ofrecer al público sus servicios, puede hacerlo por medio de anuncios de tamaño y caracteres discretos, limitándose a indicar su nombre y apellido, sus títulos científicos o universitarios, cargos hospitalarios o afines, las ramas y especialidades a que se dedique, horas de consulta, su dirección y número de teléfono.
Art. 80 - Están expresamente reñidos con toda norma de ética los anuncios que reúnan alguna de las características siguientes:
a) Los de tamaño desmedido, con caracteres llamativos o acompañados de fotografías.
b) Los que ofrezcan la pronta, a plazo fijo e infalible, curación de determinadas enfermedades.
c) Los que prometan la prestación de servicios gratuitos o los que explícita o implícitamente
mencionan tarifas de honorarios.
d) Los que invoquen títulos, antecedentes o dignidades que no poseen legalmente.
e) Los que por su particular redacción o ainbigüedad, induzcan a error o confusión respecto a la identidad, título profesional o jerarquía universitaria del anunciante. Los profesionales que pertenezcan al cuerpo docente de la Universidad, son los únicos que pueden anunciarse con el título de profesor, siempre que se especifique la cátedra o materia de designación como tal.
f.) Los que mencionan diversas ramas o especialidades de la Medicina, sin mayor conexión o afinidad entre ellas.
g) Los que llamen la atención sobre sistemas, curas, procedimientos especiales, exclusivos o secretos.
h) Los que involucren el fin preconcebido de atraer numerosa clientela mediante la aplicación de nuevos sistemas o procedimientos especiales (naturismo, iridología, homeopatía, etcétera), curas o modificaciones aún en discusión respecto a cuya eficacia aún no se hayan expedido definitivamente las instituciones oficiales o científicas.
i) Los que importen reclame mediante el agradecimiento de pacientes.
j) Los transmitidos por radiotelefonía o altoparlantes, los efectuados en pantallas cinematográficas, los repartidos en forma de volantes o tarjetas que no son distribuidas por el correo y con destinatario preciso.
k) Los que aún cuando no infrinjan alguno de los apartados del presente artículo, sean exhibidos en lugares inadecuados o sitios que comprometen la seriedad de la profesión, o los que colocados en el domicilio del profesional, adquieran el tamaño y forma de carteles y los letreros luminosos.
Capítulo X
DE LA FUNCION HOSPITALARIA
Art. 81 - Es importante que al enviar los enfermos al hospital no se lesionen los justos intereses de ningún colega, entre ellos los económicos. Tanto si el hospital es de una mutualidad, de beneficencia o del Estado, no debe hacerse, por medio de él, competencia desleal a los demás colegas.
Art. 82 - Es imprescindible propugnar por la carrera médico hospitalaria, con concurso previo, escalafón, estabilidad, jubilación, etc., apoyando decididamente la acción de los organismos gremiales en tal sentido.
Art. 93 - No se debe, salvo por excepción y en forma gratuita, derivar enfermos del hospital al consultorio particular.
Capítulo XI
DE LOS HONORARIOS MEDICOS
Art. 84 - Debe haber un entendimiento directo del médico con el enfermo o con sus familiares en materia de honorarios, tratando que su estimación no perjudique a los demás colegas.
Art. 85 - El médico está obligado a ajustarse para su beneficio y el de sus colegas, y salvo los casos especificados en este C6digo, al monto mínimo establecido por la entidad médico gremial correspondiente, por debajo del cual no deben aceptarse.
Art. 86 - Los honorarios médicos deben corresponder a la jerarquía, condiciones científicas y especialización del profesional, posición económica y social del enfermo y a la importancia y demás circunstancias que rodean al servicio médico prestado. Es conveniente ajustarse para su apreciación a las visitas realizadas, que pueden ser ordinarias o extraordinarias, prestadas en el consultorio o domicilio del enfermo y con o sin la realización de trabajos especiales durante su desarrollo.
Art. 87 - Las atenciones gratuitas perjudican en general a los colegas y deben limitarse a los casos de parentesco cercano, amistad íntima, asistencia entre colegas y pobreza manifiesta. En este último caso no es falta de ética negarse a la asistencia en forma privada si existiera en la localidad un servicio asistencias público.
Art. 88 - Si por alguna circunstancia proveniente del médico, como ser el olvido de una indicación terapéutica necesaria, completar un examen, por motivos de enseñanza o por comodidad del médico, etc., deben efectuarse más visitas que las necesarias o hacerlas fuera de hora, su importe no se cargará en la cuenta de honorarios, advirtiéndolo al enfermo.
Art. 89 - La presencia del médico de cabecera en una intervención quirúrgica, siempre da derecho a honorarios especiales.
Art. 90 - En los casos en que los clientes, sin razón justificada, se nieguen a cumplir sus compromisos pecuniarios con el médico, éste, una vez agotados los medios privados, puede demandarlo ante los tribunales por cobro de honorarios, sin que ello afecte, en forma alguna, el nombre, crédito o concepto del demandante. Es conveniente ponerlo en conocimiento de la entidad médico gremial correspondiente y pedir a ésta asesoramiento o representación legal ante la justicia.
Art. 91 - Toda consulta por carta que obligue al médico a un estudio del caso, especialmente si se hacen indicaciones terapéuticas, debe considerarse como una atención en consultorio y da derecho a pasar cuenta de honorarios.
Art. 92 - Las consultas telefónicas deben limitarse en lo posible y podrán ser incluidas en la cuenta de honorarios.
Capítulo XII
DE LAS INCOMPATIBILIIDADES, DICOTOMÍA Y OTRAS FALTAS A LA ÉTICA
Art. 93 - En los casos en que el médico sea dueño o director o forme parte como accionista de una casa de productos farmacéuticos, no debe ejercer su profesión atendiendo enfermos, pero puede dedicarse a la investigación científica o la docencia. En pocas palabras, no debe ponerse en condiciones de recetar sus productos.
Art. 94 - El médico accionista de una compañía de seguros que entrara en conflicto con el gremio, debe acatar estrictamente las directivas impartidas por los organismos gremiales, a pesar de que fueran en desmedro de los intereses de su compañía, y en el caso de tratarse de un dirigente gremial, retirarse de su cargo mientras dure el conflicto.
Art. 95 - El ejercicio de la medicina es una tarea que ocupa al médico la totalidad de su jornada. El desempeño de cargos públicos que exijan seria dedicación, como ser gobernador, ministro (incluido el de Salud Pública), jefe de un organismo del Estado, etc., imponen el cierre del consultorio o en su defecto, el nombramiento de un reemplazante, lo que también es aconsejable pero no obligatorio, para los legisladores.
Art. 96 - Los médicos que actúan activamente en política no deben valerse de la situación de preeminencia que esa actividad pueda reportarles para obtener ventajas profesionales. En ningún caso recurrirán con fines de proselitismo, a la prestación de asistencias gratuitas o al cobro de honorarios menores a los establecidos en su lugar de residencia.
Art. 97 - Si el médico tiene otro medio de vida que le absorbe su tiempo, en desmedro del estudio y mejoramiento profesional que debe a sus enfermos, debe elegir entre ambos, ejerciendo aquél en el que esté más capacitado.
Art. 98 - No debe tornar parte en cualquier plan de asistencia médica en donde no tenga independencia profesional. El médico debe a su paciente completa lealtad y todos los recursos de la ciencia y cuando algún examen o tratamiento esté fuera de sus recursos debe dar intervención al colega que posea la necesaria habilidad.
Art. 99 - La participación de honorarios entre el médico de cabecera y cualquier otro profesional del arte de curar, cirujano, especialista, consultor, odontólogo, bioquímico, farmacéulico, etc., es un acto contrario a la dignidad profesional. Cuando en la asistencia de un enfermo han tenido injerencia otros profesionales, los honorarios se presentarán al paciente, familiares o herederos, separadamente o en conjunto, detallando en este último caso los nombres de los participantes.
Art. 100 - Constituye una violación a la Ética Profesional, aparte de constituir delito de asociación ilegal, previsto y penado por la ley, la percepción de un porcentaje derivado de la prescripción de medicamentos o aparatos ortopédicos, lentes, etc., así como la retribución a intermediarios de cualquier clase (corredores, comisionistas, hoteleros, choferes, etc.) entre profesionales y pacientes.
Art. 101 - Al médico le está expresamente prohibido orientar a sus clientes hacia determinada farmacia o establecimiento.
Art. 102 - Son actos contrarios a la Ética, desplazar o pretender hacerlo, a un colega en puesto público, sanatorio, hospital, etc., por cualquier medio que no sea el concurso, con representación de la asociación gremial correspondiente.
Art. 103 - Son actos contrarios a la honradez profesional, y por lo tanto quedan prohibidos, reecmplazar en sus puestos a los médicos de hospitales, sanatorios, facultades de cualquier calificación o clase, si fueran separados sin causa justificada y sin sumario previo, con derecho a descargo. Sólo la entidad gremial correspondiente podrá autorizar expresamente y en forma precaria, las excepciones a esta regla.
Art. 104 - Constituye falta grave difamar a un colega, calumniarse o tratar de perjudicarle por cualquier medio en el ejercicio profesional.
Art. 105 - Ningún médico prestará su nombre a persona no facultada por autoridad competente para practicar la profesión.
Art. 106 - No colaborará con los médicos sancionados por infracción a las disposiciones del presente Código mientras dure la sanción.
Art. 107 - No se puede reemplazar a los médicos de cabecera sin antes haber cumplido con las reglas prescriptas en el presente Código.
Art. 108 - Es faltar a la Ética admitir en cualquier acto médico a personas extrañas a la Medicina, salvo autorización del enfermo o sus familiares.
Capítulo XIII
DE LA RESPONSABILIDAD PROFESIONAL
Art. 109 - Todo método o terapéutica podrá aplicarse sin temor cuando se han cubierto todos los requisitos médicos establecidos para su aplicación,
Art. 110 - El médico es responsable de sus actos en los siguientes casos:
a) Cuando comete delitos contra el derecho común.
b) Cuando por negligencia, impericia, ignorancia o abandono inexcusables, causa algún daño.
Capítulo XIV
Art. 111 - Corno principio fundamental debe establecerse que los recursos del diagnóstico pertenecen al médico y éste tiene el derecho de retenerlos como elementos de su archivo científico y comprobantes de su actuación profesional.
Art. 112 - Cuando un colega requiere informes o el mismo enfermo los solicita, éstos deben ser completos, sin omisión de ningún dato obtenido en el examen, acompañados de la copia de los análisis, informes radiológicos. etc. A su vez, el médico que los solicita debe confiar en el certificado o información suministrada por el colega, no obstante lo cual, en caso de seria duda, tiene derecho a obtener los originales, procediendo a su devolución inmediata.
Art. 113 - Cuando el médico actúa como funcionario del Estado o en un servicio público o privado que ha costeado la documentación, ésta es propiedad de quien la ha costeado, pudiendo no obstante el médico sacar copia de toda ella.
Capítulo XV
DEL ABORTO TERAPÉUTICO
Art. 114 - Al médico le está terminantemente prohibido por la moral y por la ley, la ínterrupción del embarazo en cualquiera de sus épocas. Podrá practicarse el aborto en las excepciones previstas en el artículo 8 del Código Penal.
Art. 115 - El médico no practicará ni indicará la interrupción del embarazo sino después de haber cumplido con los preceptos y requisitos siguientes:
a) Necesidad absoluta del mismo para salvar la vida de la madre, luego de haber agotado todos los recursos de la ciencia.
b) Cuando se está en las condiciones del artículo 86, inciso 2", del Código Penal.
Siempre debe hacerse con el consentimiento de la paciente, de su esposo o del representante legal, preferentemente por escrito. La certificación de la interrupción del embarazo deberá hacerla una junta médica, uno de cuyos participantes, por lo menos, debe ser especializado en la afección padecida por la enferma. No debe hacerse sino en ambiente adecuado, con todos los recursos de la ciencia.
Art. 116 - Se hacen sospechosos de no cumplir con la Ética y con la ley aquellos profesionales que practican abortos con frecuencia, así corno aquellos otros que auxilian sistemáticamente a una partera en casos de aborto.
Capítulo XVI
DE LA EUTANASIA
Art. 117 - En ningún caso el médico está autorizado para abreviar la vida del enfermo, sino para aliviar su enfermedad mediante los recursos terapéuticos del caso.
Capítulo XVII
DEL MÉDICO FUNCIONARIO
Art. 118- El médico que desempeña un cargo público está corno el que más obligado a respetar la ética profesional, cumpliendo con lo establecido en este Código.
Art. 119 - Sus obligaciones con el Estado no lo eximen de sus deberes éticos con sus colegas y en consecuencia debe, dentro de su esfera de acción, propugnar por:
a) Que se respete el principio y régimen del concurso.
b) La estabilidad y el escalafón del médico funcionario.
e) El derecho de amplia defensa y sumario previo a toda cesantía.
d) El derecho de profesar cualquier idea política o religiosa.
e) El derecho de agremiarse libremente y defender los intereses gremiales.
f) Los demás derechos consagrados en este Código de Ética Médica.
Capítulo XVIII
DICEOLOGÍA O DERECHOS DEL MÉDICO
Art. 120 - También existe para el médico el derecho de la libre elección de sus enfermos, limitado solamente por lo prescripto en el artículo 8 de este Código.
Art. 121 - Tratándose de enfermos en asistencia, tiene el médico el derecho de abandonar o transferir su atención, aparte de los casos de fuerza mayor y los ya previstos en este Código, cuando medie alguna de las circunstancias siguientes:
a) Si se entera que el enfermo es atendido subrepticiamente por otro médico.
b) Cuando, en beneficio de una mejor atención, considere necesario hacer intervenir a un especialista u otro médico más capacitado en la enfermedad que trata.
c) Si el enfermo, voluntariamente, no sigue las prescripciones efectuadas.
Art. 122 - El médico, como funcionario del Estado o de organismos asistenciales de cualquier naturaleza, tiene derecho a rechazar aquellas atenciones que no encuadren dentro de las obligaciones inherentes al cargo que desempeña.
Art. 123 - Todo médico debe tener el derecho de ejercer y recetar libremente, de acuerdo con su ciencia y conciencia.
Art. 124 - El médico puede prestar su adhesión activa a los reclamos colectivos de mejoras o defensa profesional y a las medidas que para el logro de su efectividad disponga la entidad a que pertenece.
Art. 125 - Cuando el médico ejerce este derecho, es indispensable hacerlo por intermedio de la entidad gremial correspondiente, debiendo quedar perfectamente asegurada la atención indispensable de los enfermos en tratamiento y de los nuevos en los casos de urgencia.
Subscribe to:
Posts (Atom)



